Ушиб почки. причины, симптоматика, диагностика и лечение ушиба почки
Содержание:
- Как понять, что у вас коксартроз
- Профилактика
- Виды и причины появления белых угрей
- Как отличить стенокардию от инфаркта миокарда?
- Норма пульса у взрослого человека: таблица по возрастам
- Какое воспаление вызывает боль внизу живота у женщин?
- Боль в правой половине грудной клетки
- Что Означает Внутренняя Боль В Колене?
- Кто склонен к внутренней боли в колене?
- Как обнаружить причину
- Воспаление лобной пазухи
- Заболевания печени и желчного пузыря
- Заболевания, которые способны приводить к развитию миозита:
- Первая помощь при приступе стенокардии
- Пройдите скрининг-диагностику сердечно-сосудистой системы в ЦЭИМ БЕСПЛАТНО
- Диагностика миозита на основе инструментальных исследований и лабораторных анализов
- Причины
- Физиологические причины жжения в груди
- Употребление пищи перед тренировкой
- Причины возникновения плоскостопия
- Методы лечения плоскостопия
- Диагностика
- Четыре способа помочь
- Виды мигрени и их симптомы
Как понять, что у вас коксартроз
На разных стадиях заболевания боль имеет различную интенсивность. Вначале пациент периодически ощущает ноющую боль после нагрузок, которая более выражена в паху. На второй стадии она нарастает и не прекращается по ночам. Движения несколько ограничены, в походке появляется характерное раскачивание или хромота. Как правило, на этом этапе человек уже имеет четко поставленный диагноз и проходит лечение.
Если этого не произошло, сочленение становится полностью неподвижным, конечность значительно укорачивается. Консервативное лечение редко помогает – необходима операция.
Большинство людей понимают, что у них коксартроз, только на 2 стадии
Профилактика
Чтобы избежать такого серьезного заболевания, как фронтит, необходимо:
серьезно относиться к лечению любого насморка;
такое же внимание уделять лечению простудных заболеваний, а также болезней носоглотки;
постоянно промывать нос морской водой;
правильное питание, соблюдение питьевого режима, употребление необходимого набора витаминов;
одеваться по сезону, избегая переохлаждений и сквозняков;
поддерживать иммунитет (спать по 8 часов, придерживаться режима труда и отдыха);
избегать травм головы и носовой перегородки;
бывать на свежем воздухе, особенно в хвойном лесу, поддерживать физическую форму;
поддерживать здоровый микроклимат в доме: постоянное проветривание, увлажнение воздуха, особенно во время отопительного сезона;
санаторно – курортное лечение;
при подозрении на болезнь немедленно обратиться к отоларингологу.
Виды и причины появления белых угрей
Появление первичных милиумов связано с особенностями функционирования сальной железы. При её гиперфункции изменяется состав кожного сала, наблюдается дефицит ценных липидов, что создаёт благоприятный фон для возникновения белых угрей.
Вторичные (их часто называют псевдомилиумами Бальзера) могут быть результатом травматизации поверхности кожи.
Так как милиумы – это явления комедогенного характера, то на их появления могут оказать влияние следующие факторы:
· Наследственная предрасположенность.
Особенность функционирования сальной железы, чувствительность рецепторов к гормонам, склонность к акне определяются и кодируются большим количеством генов.
· Гормональный дисбаланс.
Сальная железа является гормонозависимой. В первую очередь, – от тестостерона и его активных форм. Поэтому при гиперандрогении, заболеваниях поджелудочной железы, надпочечников, яичников наблюдается появление жирного блеска, чёрных точек, акне, милиумов. Также они могут возникать и у новорожденных детей, так как они проходят гормональный криз, но примерно через месяц исчезают.
· Гиперкератоз.
Это утолщения рогового слоя эпидермиса. Может возникнуть в результате дефицита витамина А, неблагоприятных внешних факторов, интоксикации на вредном производстве. Гиперкератоз приводит к замедлению скорости отшелушивания омертвевших клеток, в результате чего происходит закупорка сальной железы.
· Нарушения метаболических процессов.
В основе заболевания лежит развитие инсулинорезистентности, например, на фоне ожирения. Этому могут способствовать малоподвижный образ жизни, частое употребление продуктов с высоким гликемическим индексом, психологические переживания, гормональные нарушения (гипотиреоз).
· Заболевания ЖКТ.
На появление большого количества милиумов могут повлиять заболевания, связанные с нарушением оттока желчи: дискинезия желчевыводящих путей, холецистит, застой желчи.
· Неподходящий косметический уход.
Пренебрежение правилами гигиены или же, напротив, использование агрессивных средств могут нанести вред коже. В периорбитальной области «просянка» может появиться из-за использования средств, не предназначенных для области вокруг глаз.
Как отличить стенокардию от инфаркта миокарда?
|
Типичная
|
|
|
Боли в центре грудной клетки, в области средней трети грудины, могут распространяться в левую руку, лопатку, нижнюю челюсть, верхнюю часть живота. |
Боли как при стенокардии, но чаще ощущаются как более интенсивные, нестерпимые, раздирающие и захватывают всю левую половину грудной клетки. |
|
Дискомфорт слабо или умеренно выраженный. |
Выраженный дискомфорт, усиленное потоотделение, головокружение, тошнота, нарастающее чувство нехватки воздуха, страх смерти. |
|
Приступ стенокардии чаще связан с предшествующей физической активностью или эмоциональным возбуждением. |
Инфаркт миокарда может возникнуть в любое время, и в том числе, в состоянии покоя. |
|
Время болевого приступа занимает около 3 – 15 минут. |
Болевой приступ с дискомфортом и удушьем продолжается не менее 15 – 30 минут и более, имеется тенденция к нарастанию симптомов. |
|
В покое боли, как правило, проходят. |
В состоянии физического покоя боли не проходят полностью, усиливаются при разговоре и глубоком дыхании. |
|
Применение нитроглицерина под язык или в виде аэрозоля от 1 до 3 доз прерывает приступ стенокардии. |
Симптомы не проходят полностью после применения 3 доз нитроглицерина. |
Норма пульса у взрослого человека: таблица по возрастам
Нормальный пульс взрослого человека по годам (возрастам) приведен в таблице:
| Возраст | Максимальный и минимальный предел | Среднее значение |
|---|---|---|
| 15-50 лет | 60-80 | 70 |
| 50-70 лет | 66-87 | 76 |
| От 70 лет | 72-92 | 81 |
У взрослого человека нормы сердцебиения по возрасту и допустимые пределы пульса у ребенка до 15 лет существенно отличаются, что можно увидеть в следующей таблице:
| Возраст | Максимальный и минимальный предел | Среднее значение |
|---|---|---|
| До 3-4 недель | 115-165 | 135 |
| От 1 до 12 месяцев | 105-160 | 130 |
| 1-3 года | 90-150 | 122 |
| 3-5 лет | 85-135 | 110 |
| 5-7 лет | 80-120 | 100 |
| 7-9 лет | 72-112 | 92 |
| 9-11 лет | 65-105 | 85 |
| 11-15 лет | 58-97 | 77 |
Зная, какой пульс в норме у женщин и мужчин по возрастам, можно избежать многих заболеваний. Проводить замер следует в состоянии покоя. Под влиянием прочих факторов (занятий спортом, беременности) возможны небольшие отклонения.
ЧСС при ходьбе
Во время ходьбы наблюдается незначительный рост пульса. Сколько будет сокращений сердца в минуту, зависит от тренированности человека. У людей, ведущих сидячий образ жизни, ЧСС может подскочить до 120, а у любителей прогулок останется в рамках 90-100. Для вычисления максимально допустимого предела необходимо из 180 вычесть возраст человека.
При ходьбе допустимая ЧСС выглядит следующим образом:
- 15 лет — 165;
- 35 лет — 145;
- 55 лет — 125;
- 75 лет — 105.
Сердцебиение в состоянии покоя
Пульс в спокойном состоянии определяется в утреннее время. Человеку нужно присесть на стул и посчитать пульс. Менять положения тела или делать замер вечером не рекомендуется, так как исказится итоговый результат.
Общепринятые нормы в состоянии покоя:
- взрослые – 60-80;
- пожилые – 70-90;
- подростки — 70-80;
- малыши до 2 лет — 90-100;
- новорожденные — 130-140.
Пульс во время бега
Во время пробежки на сердце ложится большая нагрузка. Люди, стремящиеся снизить вес, должны следить, чтобы пульс был близок к верхнему пределу. Если цель заключается в укреплении сердечно-сосудистой системы, то необходимо остановиться на показателе, не превышающем 60-70%. Для подсчета нормы нужно вычесть из 200 свой возраст:
| Возраст | Максимально допустимый пульс | Пульс для снижения веса | Пульс для укрепления сердца и повышения выносливости |
|---|---|---|---|
| 30 | 170 | 155-160 | 110-120 |
| 50 | 150 | 135-140 | 90-110 |
| 70 | 130 | 115-120 | 70-90 |
Если на фоне роста пульса (в рамках допустимых пределов) показатели давления останутся нормальными, то развития патологий не последует. Особо осторожным нужно быть пожилым людям. Их организм неспособен выдерживать тяжелые нагрузки.
Допустимая частота сердцебиения при беременности
У женщины, которая ожидает ребенка, ближе к 5 месяцу учащается сердцебиение. Данное явление связано возрастанием объема циркулирующей крови на фоне развития плода. Обычно повышение несущественное и постепенно показатели возвращаются к допустимому пределу:
- на 14-26 неделе наблюдается рост на 10-15 сокращений от нормы;
- максимальное увеличение наступает в период между 27 и 32 неделями;
- постепенная нормализация происходит ближе к рождению ребенка.
Какое воспаление вызывает боль внизу живота у женщин?
Воспалительные заболевания органов малого таза – это группа заболеваний, связанная с инфекцией. Об этом говорит не только мировой опыт, но и опыт гинекологов Центра «Меддиагностика».
С инфекцией женщина сталкивается повсеместно. Невозможно жить в абсолютно стерильных условиях. Бактерии есть везде, в воде реки, озера и даже моря. Несмотря на убеждение, что «соленая вода убивает все». Это далеко не так, если учесть, что в природе есть бактерии, которые живут даже в серной кислоте… Даже в собственной ванной, не говоря уже об унитазе, которым можете пользоваться не только вы.
Если почитать отчеты о бактериальных посевах из труб джакузи, в которых застаивается вода, то оказывается, что там находится масса бактерий и грибов. В момент включения джакузи все бактерии устремляются наружу вместе с застоявшейся водой. К сожалению, первое место, которое они могут атаковать – это женские половые органы.
Практика показывает, что у 65% женщин, обратившихся с болью внизу живота, зудом, нерегулярными месячными, появившимися посторонними запахом и выделениями, диагностирована инфекция: патогенная флора, которая нехарактерна для этой части тела.
Боль в правой половине грудной клетки
Боли в груди справа могут быть связаны с грудным остеохондрозом, межреберной невралгией, пневмонией (воспаление легкого), плевритом (воспаление плевры — тонкой пленки из соединительной ткани, которая покрывает легкие), заболеваниями сердца, органов брюшной полости (желчного пузыря, печени, поджелудочной железы). Иногда причиной становятся онкологические заболевания.
Почему болит в правом боку? Для того чтобы правильно ответить на этот вопрос и получить эффективное лечение, нужно посетить врача и пройти обследование. Причины могут быть серьезными, приводить к тяжелым осложнениям, а иногда даже представлять угрозу для жизни. Если боль сильная, беспокоит достаточно долго, сопровождается другими симптомами, если состояние ухудшается — нужно немедленно обратиться к врачу. Запишитесь на прием к специалисту в международной клинике Медика24 : +7 (495) 230-00-01.
Что Означает Внутренняя Боль В Колене?
Вам может быть важно знать, какие части колена наиболее подвержены медиальной боли в колене. Поэтому, чтобы сделать это ясным, вам сначала нужно знать, где находится медиальная сторона колена
Медиальные стороны вашего колена указывают на правую сторону вашего левого колена, а левая сторона вашего правого колена-на середину вашего тела. Таким образом, вы будете чувствовать боль в этих областях, которая обычно влияет на вашу повседневную деятельность. Чтобы лучше понять, лучше иметь обзор анатомии внутренних частей колена.

- Сухожилие четырехглавой мышцы соединяет четырехглавую мышцу с коленной чашечкой
- Медиальная коллатеральная связка (MCL)
- Медиальный мениск представляет собой толстые эластичные хрящевые ленты в форме полумесяца, прикрепленные к большеберцовой кости.
- Плика-это складка в тонкой ткани, которая образует сустав вашего колена.
- Между вашими костями и сухожилиями бурса действует как подушка и уменьшает трение.
Эти области относятся к числу наиболее восприимчивых и уязвимых областей, где внутренняя боль в колене обычно вызвана повреждением или осложнениями в одной из этих областей. Несчастные случаи, иногда немного небрежности и неправильный образ жизни, могут легко повредить вашему здоровью колена. Как вы думаете, кто чаще всего испытывает медиальную боль в колене?
Кто склонен к внутренней боли в колене?
Каждый человек может чувствовать боль в коленях на протяжении всей своей жизни и в разном возрасте. У некоторых людей это временно и через некоторое время исчезает; у других это становится проблемой на всю жизнь. Спортсмены, взрослые старше 60 лет относятся к группе высокого риска, а молодежь и дети-к группе низкого риска с точки зрения чувствительности к травмам. В целом, следующие люди чаще испытывают внутреннюю боль в колене:
- Футболисты, лыжники, регбисты. По оценкам, боль в колене у бывших футболистов составила 52,2% по сравнению с 26,9% в общей популяции. (Надежный источник)
- Люди, которые внезапно увеличивают свою физическую активность
- Велосипедисты или пловцы брассом. потому что эти люди слишком часто используют колени
- Пожилые люди из-за остеопороза или падений
Но не забывайте, что любой человек, от мала до велика, может страдать этим заболеванием, поэтому вам следует позаботиться о своем здоровье.
Как обнаружить причину
Поскольку боль в этом суставе может иметь самое разное происхождение, врач порекомендует пройти диагностику из нескольких этапов:
- Осмотр специалиста. Врач определит острое или хроническое состояние, наличие или отсутствие воспаления, деформации сустава, оценит уровень болезненности и то, насколько ограничена подвижность.
- Обзорная рентгенограмма таза. Рентген охватывает крестцовый отдел позвоночника и тазобедренные суставы одновременно. По специальным количественным критериям уже на этой стадии можно рассчитать, есть ли у пациента артроз тазобедренного сустава.
- Анализы крови на маркеры воспаления. Показаны, если врач подозревает у пациента аутоиммунную природу артроза, ревматоидный артрит или другие болезни. Как правило, их назначают при минимальных изменениях на рентгенограмме, а также людям с коксартрозом моложе 50 лет.
- МРТ. С помощью магнитно-резонансной терапии определяют, нет ли у пациента межпозвонковой грыжи, которая также может быть причиной суставной боли. Это обследование показано и тогда, когда другие методы не позволили установить первоисточник боли.
Чем моложе пациент, тем больше обследований может понадобиться для поиска причины боли
Воспаление лобной пазухи
Причинами воспаления могут выступать вирусы (риновирус, аденовирус, коронавирус), бактерии (стафилококк, стрептококк, гемофильная палочка) или грибки, которые проникают из носовой полости.
Перенесенный ринит, инфекция из носоглотки, воспалительный процесс в других пазухах носа (например, в гайморовых), озена, сезонная аллергия, снижение иммунитета при переохлаждении или стрессе, травмы носа, искривление носовой перегородки, попадание инородного тела, полипы, кисты в носовой полости — все это может стать причиной возникновения фронтита.
Лобный синусит возникает и при наличии определенных факторов, связанных с условиями жизни и деятельности человека. Так, загрязненная атмосфера, особенно в зоне промышленных предприятий, пыльные и загазованные помещения, вредные производства или профессиональные травмы (например, баротравмы дайверов, подводников, пилотов) приводят к сбоям в работе иммунной системы организма и, как результат, – к фронтиту.
К развитию лобного синусита может привести переохлаждение головы в осенне-зимний период при нежелании носить головной убор, неумение правильно сморкаться или даже общее истощение организма.
Развитие фронтального синусита характеризуется скоплением гноя в пазухах, а это, в свою очередь, чревато тяжелыми осложнениями.
Заболевания печени и желчного пузыря
Желчная колика по праву носит титул одного из самых сильных видов болей, связанных с заболеваниями внутренних органов. Она возникает при желчнокаменной болезни, когда камень вызывает закупорку и спазм желчных протоков.
При хроническом холецистите беспокоит боль под правым ребром, под ложечкой, может отдавать под правую лопатку. По характеру она тупая, некоторых больных беспокоит постоянно, а у других возникает в виде редких приступов. Обычно ухудшение состояния провоцируют погрешности в диете.
Также боль под правым ребром может быть проявлением гепатита, цирроза, рака печени.
Наш эксперт в этой сфере:
Аллахвердян Александр Сергеевич
Хирург-онколог, профессор, д.м.н. Руководитель группы экспертов РОХ. Эксперт международного уровня
Заболевания, которые способны приводить к развитию миозита:
- Дерматомиозит. Тяжелая прогрессирующая патология, которая, как правило, возникает сама по себе, её причины обнаружить не удается. Могут поражаться разные органы, чаще всего – кожа и мышцы.
- Полимиозит – системное заболевание, при котором, как правило, симптомы усиливаются постепенно, страдают преимущественно мышцы плечевого и тазового пояса, шеи. Эффективного лечения не существует.
- Миозит с включениями – заболевание, которое относится к группе воспалительных миопатий. Характеризуется мышечной слабостью. Эффективного лечения не существует, препараты, подавляющие иммунитет, не приводят к улучшению состояния.
- Системная красная волчанка – аутоиммунное поражение соединительной ткани. Может сопровождаться воспалением в мышечной ткани.
- Склеродермия – аутоиммунная патология, при которой происходит повреждение соединительной ткани. При этом поражается кожа, опорно-двигательный аппарат, сосуды, сердце, почки, органы пищеварения, легкие.
- Ревматоидный артрит – системное заболевание соединительной ткани, при котором главным образом страдают мелкие суставы, но может развиваться и воспаление в мышцах.
Перечисленные причины являются наиболее серьезными. Они требуют длительного лечения.
Инфекции
Чаще всего миозит вызывают вирусные инфекции (например, грипп, ОРЗ, ВИЧ). Болезнетворные бактерии и грибки являются причиной значительно реже. Возбудитель может непосредственно проникать в мышцы или выделять токсины, которые приводят к развитию воспалительного процесса.
Мышечная травма
После интенсивных физических упражнений могут беспокоить мышечные боли, отечность, слабость. Эти симптомы связаны с развитием воспаления в результате травмы от чрезмерных нагрузок и обычно проходят самостоятельно в течение нескольких часов или дней. Специального лечения не требуется, достаточно отдыха.
Побочные эффекты лекарств
Прием многих лекарственных препаратов может приводить к временному повреждению мышц. Симптомы могут возникать сразу после приема препарата или после того, как человек принимает его в течение достаточно длительного времени. Иногда к патологии приводит взаимодействие между разными лекарствами. Препараты, способные вызывать миозит:
- колхицин;
- статины;
- альфа-интерферон;
- гидроксихлорохин;
- алкоголь;
- кокаин.
Как правило, симптомы носят временный характер и проходят после того, как прекращен прием вызвавшего их препарата.
Рабдомиолиз
Состояние, которое характеризуется разрушением мышечной ткани, может быть вызвано разными причинами. Оно представляет опасность, так как продукты распада мышц поступают в кровоток и могут вызывать острую почечную недостаточность.
Первая помощь при приступе стенокардии
При возникновении приступа стенокардии необходимо следовать инструкции полученной от лечащего врача или (если такой инструкции не было) действовать по алгоритму:
- Отметить время начала приступа.
- Измерить артериальное давление, частоту сердечных сокращений и пульс.
- Сесть (лучше в кресло с подлокотниками) или лечь в постель с приподнятым изголовьем.
- Обеспечить поступление свежего воздуха (освободить шею, открыть окно).
- Принять ацетилсалициловую кислоту (аспирин 0,25 г.), таблетку разжевать и проглотить.
 Нельзя принимать ацетилсалициловую кислоту (аспирин) при непереносимости его (аллергические реакции) и уже осуществленном приеме его в этот день, а также при явном обострении язвенной болезни желудка и двенадцатиперстной кишки.
Нельзя принимать ацетилсалициловую кислоту (аспирин) при непереносимости его (аллергические реакции) и уже осуществленном приеме его в этот день, а также при явном обострении язвенной болезни желудка и двенадцатиперстной кишки.
6. Принять 0,5 мг нитроглицерина. Если в виде таблетки – положить под язык и рассосать, если в виде капсулы – раскусить, не глотать, если в виде спрея – ингалировать (впрыснуть) одну дозу под язык, не вдыхая.
Если после приема нитроглицерина появилась резкая слабость, потливость, одышка, или сильная головная боль, то необходимо лечь, поднять ноги (на валик, подушку и т.п.), выпить один стакан воды и далее нитроглицерин не принимать.
Нельзя принимать нитроглицерин при низком артериальном давлении крови, резкой слабости, потливости, выраженной головной боли, головокружении, остром нарушении зрения, речи или координации движений.
7. Если боли полностью исчезли и состояние улучшилось после приема аспирина и 1 дозы нитроглицерина через 5 минут, ограничьте физические нагрузки, дальнейшее лечение согласуйте с лечащим врачом.
8. При сохранении боли свыше 10-15 минут необходимо второй раз принять нитроглицерин и срочно вызвать скорую помощь!
ВНИМАНИЕ! Если аспирин или нитроглицерин недоступны, а боли сохраняются более 5 минут – сразу вызывайте скорую помощь!
9. Если боли сохраняются и после приема второй дозы нитроглицерина через 10 минут, необходимо принять нитроглицерин в третий раз. Ждите скорую помощь.
Телефоны для вызова скорой медицинской помощи:
03 – на всей территории России
103 – мобильная сотовая связь
112 – единая служба экстренной помощи на территории России
Дополнительные телефонные номера по месту своего пребывания уточняйте заранее.
Пройдите скрининг-диагностику сердечно-сосудистой системы в ЦЭИМ
БЕСПЛАТНО
Диагностика миозита на основе инструментальных исследований и лабораторных анализов
Врач может установить правильный диагноз на основе осмотра и оценки клиники миозита. Но для того чтобы лучше разобраться в его причинах и оценить степень поражения мышц, зачастую необходимо дополнительное обследование, которое может включать следующие методы:
- Анализы крови. О наличии воспаления в мышечной ткани будет свидетельствовать повышение уровня некоторых ферментов, таких как креатинкиназа. Другие анализы помогают обнаружить аномальные антитела, что свидетельствует об аутоиммунном состоянии.
- Магнитно-резонансная томография. При помощи МРТ можно создать трехмерное изображение или послойные срезы мышц. Это помогает оценить патологические изменения, вызванные воспалительным процессом.
- Электромиография. В мышцы погружают специальные игольчатые электроды и проверяют, как они реагируют на электрические импульсы, которые поступают от нервов.
- Биопсия мышцы. Это наиболее точный метод диагностики, который бывает необходим в некоторых случаях. Врач делает надрез, получает небольшой фрагмент мышечной ткани и отправляет на анализ в лабораторию. Обычно это помогает установить окончательный диагноз.
Иногда правильный диагноз удается установить сразу, а в других случаях процесс диагностики миозита долгий и сложный.
Никогда не стоит надеяться на то, что симптомы «пройдут сами», особенно если они продолжаются длительное время и усиливаются. Посетите врача. Международная клиника Медика24 обладает всеми возможностями по активной реаблитации и восстановительного лечения неврологических заболеваний в Москве, в том числе, располагает всеми современными возможностями для диагностики миозита. Запишитесь на консультацию к врачу по телефону: ++7 (495) 230-00-01.
Причины
Травма
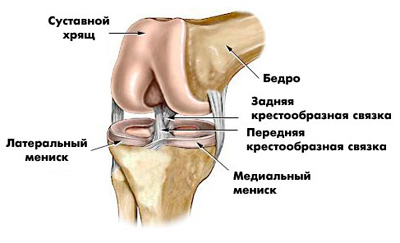 Боль в колене может быть вызвана травмой. Это – самая распространенная причина. Травма колена обычно возникает при одном из следующих обстоятельств:
Боль в колене может быть вызвана травмой. Это – самая распространенная причина. Травма колена обычно возникает при одном из следующих обстоятельств:
- сильный удар по колену или удар коленом о твердый предмет;
- падение;
- резкий чрезмерный или нехарактерный изгиб сустава.
В результате травмы может произойти перелом кости, вывих, повреждение сухожилий или связок, повреждение менисков (хрящей-амортизаторов, выполняющих роль прокладки между костями в суставе).
В случае травмы наблюдается острая боль, колено отекает. Возможны также возникновение гематомы (кровоподтека), нарушение кровоснабжения (в этом случае кожные покровы бледнеют, колено затекает, возможно возникновение чувства холода и покалывания).
При менископатии (повреждении мениска) острая боль проходит через 2-3 недели. Но последствия травмы могут ощущаться годами, в виде обострений – возвращения боли при нагрузке или неудачном движении.
Чрезмерные нагрузки
Повреждение колена может быть вызвано не только единовременным воздействием (травмой), но и факторами, действующими в течение длительного времени. Ведь коленный сустав – не только один из самых сложных в человеческом организме, но и несёт значительные нагрузки, особенно при ходьбе – тут уж практически вся нагрузка ложится именно на него. Нагрузка может быть чрезмерной. Заболевания коленного сустава возможны у профессиональных спортсменов, а также у людей, чья работа связана с переноской тяжестей или долгой ходьбой.
В результате подобных нагрузок могут развиться бурсит коленного сустава (воспаление слизистой синовиальной сумки), тендинит, тендиоз (заболевания соединительной ткани сустава), а также некоторые другие заболевания.
Артроз
Артроз коленного сустава (остеоартроз коленного сустава, гонатроз) – это дегенеративно-дистрофическое заболевание сустава, то есть патологические изменения, вызванные разрушением (прежде всего, физическим износом) и нарушениями питания тканей сустава. Первичный артроз обычно обусловлен возрастными изменениями и носит двусторонний характер. Возможен также вторичный артроз – следствие других заболеваний сустава, например, таких как артрит, подагра и т.п.
Первыми симптомами гонартроза являются боли в колене, появляющиеся при подъеме по лестнице, вставании из положения на корточках, ходьбе на длинные дистанции. Боль, как правило, сопровождается хрустом и ощущением сдавленности в суставе. На начальной стадии заболевания в покое колено не болит.
Артрит
Артрит коленного сустава – это воспалительное заболевание сустава, которое может быть вызвано различными причинами – и дегенеративными изменениями суставного хряща (то есть в этом случае артриту предшествует остеоартроз), и инфекцией. Существуют различные виды артритов – посттравматический, реактивный, ревматоидный, подагрический. Наиболее часто встречается ревматоидный артрит, вызванный нарушениями иммунной системы.
При артрите боль может наблюдаться и в состоянии покоя (ночью боль усиливается). Физическая нагрузка (ходьба) также ведет к усилению боли. Боль проявляется при полном сгибании или разгибании колена. Наиболее комфортно больной чувствует себя, если его колено полусогнуто.
Боль в колене сопровождается припухлостью (отеком) сустава, покраснением в области сустава. Сустав может быть горячим на ощупь.
Изолированное воспаление коленного сустава наблюдается редко и чаще всего в молодом возрасте. В большинстве случаем артрит коленного сустава – лишь частный случай множественного поражения суставов (полиартрита), и тогда боль в колене сочетается с болью и в других суставах.
Подробнее об артритах
Другие причины боли в колене
Боль в колене может быть вызвана также:
- коксартрозом (артрозом тазобедренного сустава). В этом случае боль в колене носит отраженный характер (иррадиирует в колено из тазобедренного сустава);
- нарушением кровообращения коленного сустава. Такие боли характерны для подростков в период активного роста;
- опухолями костей (доброкачественными и злокачественными);
- некоторыми другими заболеваниями.
Физиологические причины жжения в груди
Специалисты выделяют ряд инициирующих факторов такого явления, как чувство жжения в грудной клетке. Наиболее распространённым из них является неправильное питание, включающее в себя жирную, острую, солёную пищу, газированную воду и fast-food, наряду с частым перееданием или потреблением еды перед сном.
Вышеперечисленное приводит к тому, что содержимое желудка попадает в пищевод, где раздражает слизистую, чем и вызывает дискомфортные ощущения. Они сопровождаются подташниванием, изжогой и отрыжкой, а также вздутием живота. Для того, чтобы исключить подобное, достаточно изменить рацион питания, минимизировав вышеперечисленные продукты, оптимизировав размеры порций и исключив потребление пищи перед сном.
То же самое можно сказать и о чрезмерном потреблении кофе и спиртных напитков, а также о курении. Все они способны стать причиной жжения в грудной клетке, которое прекратится как только их потребление будет сведено в рамки разумного
Важно понимать, что оно не является нормой и его появление — повод для визита к врачу
Ряд причин связан с заболеваниями сердечно-сосудистой системы, характеризующихся неспособностью сосудов обеспечить сердце достаточным объёмом кислорода. Такое происходит при ишемии, проявляющейся местным снижением кровоснабжения вследствие сужений или закупорки артерий, из-за чего страдает самый важный орган человеческого организма.
Не стоит забывать о факторах неврологического характера, когда жжение возникает из-за компрессии или поражения нервного окончании или в стрессовых ситуациях, при нервно-психических расстройствах. Помимо этого, его могут вызвать патологические состояния, характеризующиеся поражением бронхиальной слизистой или трахеи.
Употребление пищи перед тренировкой
Когда вы поели, организм занят перевариванием пищи и тратит на это все силы. Желудок ферментирует пищу, а печень нейтрализует токсины. Причем чем тяжелее пища, тем организму сложнее. Если после вы начинаете бегать, он не выдерживает двойной нагрузки и реагирует на это болью в боку.
Решение этой проблемы следующее:
- Если вы планируете бегать с утра, завтракать рекомендуется за час до пробежки. Если завтрак был плотным, организму нужно переварить пищу, и для этого ему нужно 1-2 часа.
- Перед тренировкой нельзя есть тяжелую еду: жирную, жареную, острую, соленую. Рекомендуется включать в рацион легкие закуски – что-то белковое, например, или овощной салатик.
- Контролируйте нагрузки в процессе тренировки. Если вы плотно поели, не бегите в полную силу. Лучше сосредоточиться на технике бега и правильном дыхании.
Причины возникновения плоскостопия
У маленьких детей свод обычно не виден из-за сильно развитых мягких тканей стоп и подкожно жировой клетчатки. С возрастом своды постепенно развиваются, формируя правильную постановку стопы.
Плоскостопие возникает по разным причинам, включая:
- травмы или повреждения сухожилия задней большеберцовой мышцы;
- генетическое наследование: плоскостопие может передаваться по наследству от родителей детям;
- проблемы с иннервацией: некоторые состояния, например, расщелина позвоночника, церебральный паралич или мышечная дистрофия, могут вызывать плоскостопие;
- врожденные нарушения: плоскостопие может возникнуть из-за аномалии, присутствующей во время рождения;
- неудобную обувь: ношение узкой или маленькой, жесткой обуви, высоких каблуков в течение длительного времени может вызвать плоскостопие;
- артрит или другие заболевания скелета.
Иногда чрезмерная нагрузка на стопу, мышечный дисбаланс, давление из-за веса тела также могут вызвать уплощение естественного свода стопы.
Методы лечения плоскостопия
Лечение плоскостопия зависит от симптомов и первопричины заболевания у взрослых либо детей. В некоторых случаях вмешательств не требуется, если состояние не вызывает боли или каких-либо других трудностей, не прогрессирует. Врач порекомендует конкретные варианты лечения, которые зависят от возраста и причин патологии.
Большинство случаев плоскостопия у детей являются генетическими. Однако их ступни гибкие от природы.
Исправление плоскостопия подразумевает:
- ортопедические стельки на заказ;
- соответствующую обувь, сшитую строго по размеру и особенностям ноги при плоскостопии;
- упражнения, курсы ЛФК;
- курсы физиотерапии;
- хирургический метод – зачастую это единственное лучшее решение для предотвращения серьезных осложнений развития в будущем, ели плоскостопие тяжелое.
Варианты безоперационного лечения для предотвращения развития плоскостопия и его симптомов у взрослых:
- Поддерживающие устройства для свода стопы. Врач порекомендует специально разработанные ортопедические устройства (стельки от плоскостопия), скобы или ортопедическую обувь для свода стопы, чтобы облегчить тяжесть при стоянии и ходьбе. Однако устройства поддержки свода стопы не излечивают болезнь, но помогают уменьшить симптомы.
- Физиотерапия. Физиотерапевт порекомендует определенные упражнения для облегчения боли, вызванной плоскостопием.
- Упражнения на растяжку. Врач порекомендует комплекс упражнений на растяжку, чтобы улучшить гибкость стоп при плоскостопии.
Кроме того, важна потеря веса, занятия физической культурой и полноценный отдых. Если безоперационные методы лечения не избавляют от болей, напряжения и проблем, связанных с плоскостопием, тогда следующим вариантом может быть операция.
Диагностика
При появлении этого симптома понадобиться консультация нескольких узкопрофильных медицинских специалистов. Изначально рекомендовано обратиться к терапевту, после чего может потребоваться консультация гастроэнтеролога, инфекциониста, хирурга.
Комплексный план диагностики включает такие мероприятия:
- Ультразвуковое исследование органов брюшной полости и забрюшинного пространства. Женщинам могут назначить УЗИ органов малого таза.
- Колоноскопия или гастродуоденоскопия.
- Магнитно-резонансная томография с использование контраста и без него.
- Определение уровня эстрадиола и прогестерона (у женщин).
- биохимический и общеклинический анализ крови.
Четыре способа помочь
Разберемся, как лечить боль в ягодице, отдающую в ногу, если установлено, что болезнь связана с позвоночником или мышцами. Есть несколько способов помочь таким пациентам.
- Медикаментозная терапия — применяется обычно на ранних этапах и включает в себя назначение витаминов, микроэлементов, лекарств, снимающих спазм мышц, и противовоспалительных и обезболивающих средств. К сожалению, мазями, таблетками и инъекциями вылечить пациента чаще всего нельзя, но на первых этапах они помогают снять острое состояние.
- Физиотерапия — применение электромагнитных полей (магнитотерапия) и слабых токов (электрофорез) считаются основными методами, хотя возможно назначение и других процедур. Их цель — расслабить мышцы и снять воспаление.
- Массаж, мануальная терапия и остеопатия — три основных метода лечения. Это не только расслабление мышц и восстановление кровотока. При помощи этих методов реально исправить осанку, а это снижает вероятность рецидивов болезни.
- Лечение движением: лечебная физкультура, специальные реабилитационные комплексы на подвесных системах помогают закрепить результат и придать мышцам спины и живота силу, необходимую, чтобы удерживать позвоночник в правильном положении.
Универсального лечения боли в ягодице, которая отдает в ногу, не существует. Врач назначает лечение индивидуально. Хорошая новость для беременных, часто страдающих от болей в спине: для них тоже есть эффективные способы лечения позвоночника и суставов.
Виды мигрени и их симптомы
Наиболее часто выделяемые формы мигрени: мигрень с аурой и мигрень без ауры. Из них самая частая форма – мигрень без ауры, встречается в 75% случаев заболевания.
Типичная мигренозная атака развивается в 4 стадии:
первая стадия – продромальная, встречается у 77% страдающих мигренью, включает в себя ряд симптомов, возникающих за 24-48 ч непосредственно до начала ауры и головной боли, такие как: повышенная зевота, раздражительность, скованность в шейном отделе;
вторая стадия – мигренозная аура, встречается у 25%, включает в себя постепенное развитие полностью обратимой, как правило в течение часа, неврологической симптоматики (зрительные феномены, чувствительные и двигательные нарушения в конечностях и многое другое);
третья стадия – собственно головная боль. Чаще всего это односторонняя боль, давящего или пульсирующего характера, с тенденцией к усилению от обычной физической активности, такой как быстрая ходьба, подъем по лестнице. Часто сопровождается тошнотой или рвотой, свето- и звукобоязнью. Если пациент не принимает обезболивающее приступ головной боли длится не менее 4 часов;
четвертая стадия – постдромальный период: после окончания приступа головной боли пациенты могут отмечать общую слабость, а резкие движения головой могут вызывать временную боль в месте локализации предшествующей боли.
Зрительные аномалии при мигрени