Локтевой бурсит
Содержание:
- Этиология и патогенез
- Профилактика у взрослых
- Почему болит надкостница при беге
- Симптомы заболевания
- Из-за чего чернеет ноготь
- Статистика острого периостита
- Лечение периостита
- Диагностика опухоли
- Симптомы остеомиелита челюсти
- Что такое варикозное расширение вен?
- Диагностика
- Почему возникает воспаление надкостницы
- Реабилитационный период
- Профилактика и предотвращение рецидивов
Этиология и патогенез
Развитие периостита чаще всего происходит при воспалительных заболеваниях полости рта и зубов пульпите и периодонтите. Также развитие гнойного воспаления надкостницы может произойти после переломов челюсти, травм и ранений мягких тканей щеки, после проведенного лечения с применением анестезии. Через повреждения зубной ткани, десны или щеки к челюстной кости попадает возбудитель, вызывая воспаление.
Острый периостит может развиваться в результате острого или хронического пародонтита, при нагноении одонтогенных кист, затруднении в прорезывании зубов. Процесс начинается со внутреннего слоя надкостницы, постепенно распространяясь на все остальные слои. Периостит возникает при закупорке очага первичной инфекции канала зуба или десны и проникновении его содержимого к надкостнице. Экссудат проникает через мелкие отверстия в пластинке альвеолы по каналам.
Реже флюс развивается при заболеваниях глотки (ангине, фарингите, ларинготрахеите) либо при наличии в организме очага инфекции, откуда может быть перенесен в надкостницу с током крови или лимфы.
При исследовании гнойного содержимого при гнойном периостите часто обнаруживают стафилококки (золотистый стафилококк – одна из основных причин развития флюса), стрептококки, палочки различных типов и гнилостные бактерии.
Общие факторы, влияющие на развитие заболевания:
- слабый иммунитет;
- переохлаждение;
- стрессовые ситуации;
- плохая гигиена полости рта;
- кариозные процессы в зубах;
- старые пломбы;
- частые медицинские вмешательства;
- вредные привычки.
Формы периостита
В зависимости от причины возникновения флюса и его течения идет речь о его формах:
- Острые:
- простой – возникает в результате ушиба лица, при переломах и травмах костей челюсти;
- гнойный – проникновение околозубной инфекции к надкостнице;
- туберкулезный – при заносе палочки Коха в надкостницу и туберкулезе кости;
- сифилитический – как осложнение течения врожденного или приобретенного сифилиса.
- Хронические:
- оссифицирующий – хроническая форма с развитием уплотнений в виде костной ткани;
- фиброзный – с появлением фиброзных утолщений.
Профилактика у взрослых
Для предотвращения острого гайморита или развития хронического есть простые меры профилактики. Прежде всего, нужно полностью долечивать любые простуды, сопровождающиеся насморком и заложенностью носа. При затяжном насморке обязательно нужно обращаться к врачу. Также полезны следующие рекомендации:
- Регулярное посещение стоматолога, своевременное лечение кариозных поражений, болезни десен.
- Отказ от пребывания в пыльных, загазованных помещениях с сухим воздухом, наличием дыма.
- При наличии аллергии – обязательное посещение аллерголога и лора для подбора адекватных препаратов для профилактики гайморита у взрослых на фоне поллиноза или круглогодичного ринита.
- Употребление большого количества свежих плодов (сезонные овощи, различные фрукты, ягоды) для стимуляции, поддержки иммунитета.
- Разобщение с людьми, имеющими признаки различных инфекций, использование в общественных местах одноразовой защитной маски с ее регулярной сменой.
- Использование капель от насморка строго по инструкции, без злоупотреблений. Хотя капли в нос применяются для профилактики гайморита, чтобы не создавать застоя слизи, их длительный прием только ухудшает отечность.
- Употребление как можно большего количества обычной питьевой воды для увлажнения слизистых.
- Промывание полости носа растворами с содержанием морской или обычной соли или использование специальных солевых спреев.
Людям, имеющим склонность к гаймориту или риск перехода в хроническое течение, могут быть рекомендованы таблетки или капли для профилактики гайморита (на растительной основе или с синтетическими компонентами). Им нужно избегать бассейнов с хлором, увлажнять воздух в помещениях, реже бывать на холодном воздухе.
После перенесенного гайморита профилактика строится на тех же принципах. Но при развитии насморка нужно сразу активно его лечить. Промывание носа солевыми спреями, отварами лекарственных трав, прием витаминов и минеральных добавок не позволит инфекции распространяться.
Кроме того, важно немедленное обращение к врачу при наличии первых же признаков обострения воспаления или острого гайморита. Профилактика болезни всегда гораздо лучше, чем ее длительное лечение
Почему болит надкостница при беге
Раньше за причину шинсплинта принимали микроразрывы мягких тканей в месте прикрепления к надкостнице. Последние исследования показали, что при таких болях повреждаются сами кости, в очагах боли плотность кости становится ниже. После курса лечения боли пропадают, плотность костной ткани приходит в норму.
В большинстве случаев боль в надкостнице возникает из-за перегрузки. Проще говоря, если бегаете слишком много или слишком быстро. Дополнением к этому могут быть слабые мышцы, избыточный вес, неправильная обувь, нарушения пронации, техника бега. Самые распространенные ошибки: «втыкание» при приземлении и бег на носочках. Некоторые специально бегают на носочках, потому что кто-то там посоветовал.
Читайте: Как бегать правильно: техника естественного бега.
При каждом приземлении во время бега голень немного изгибается под нагрузкой. При правильной работе мышц большая часть ударной нагрузки гасится за счет удлинения мышцы. Часть удара приходятся на связки и сухожилия. Если бегать слишком много, мышцы «забиваются», становятся менее эластичными. В таком состоянии они не могут поглотить ударную нагрузку, она передается на связки и надкостницу, что приводит к микротравмам и воспалениям.
Когда нагрузки дозированные, опорно-двигательный аппарат адаптируется: мышцы, кости и надкостница становятся крепче и переносят большие нагрузки. Если поднимать нагрузку резко, организм не успевает адаптироваться, ткань становится менее плотной — это ведет к воспалениям, трещинам и усталостным переломам.
Причины проблем с надкостницей:
- неправильная техника бега (постановка стопы)
- слишком высокая интенсивность или большой объем тренировок
- «забитость» мышц голени, которая вытекает из предыдущей причины
- плохая разминка и заминка
- мышечный дисбаланс и слабые мышцы-стабилизаторы
- некачественные или изношенные кроссовки
- бег по пересеченной местности без предварительной подготовки
Фото: lzf/Gettyimages
Симптомы заболевания
На начальных стадиях развития заболевания, пациент ощущает легкий дискомфорт и отмечает незначительное искривление большого пальца, которое может не вызывать подозрений у больного. По мере развития патологии деформация усиливается, на боковой поверхности стопы в области большого пальца образуется шишка, а ткани воспаляются, что вызывает боль. Характерные симптомы вальгусной деформации стопы:
- повышение плотности суставов, в частности плюснефалангового сустава в области большого пальца;
- нарушения походки и чувство сильной усталости даже при незначительных физических нагрузках;
- выраженная плоскостопия;
- воспаление тканей, проявляющееся покраснением и гипертермией на участке поражения;
- сильная боль во время ходьбы и в состоянии покоя;
- искривление большого пальца и умеренная деформация остальных пальцев стопы;
- образование кровоточащих мозолей и натоптышей в области поражения.
Отмечая у себя перечисленные симптомы, пациент должен немедленно обратиться к специалисту за медицинской помощью. Своевременное лечение поможет избавиться от боли, скованности движений, дискомфорта и позволит носить любимую обувь.

Из-за чего чернеет ноготь
К почернению ногтевой пластины приводят как внешние, так и внутренние факторы. О них расскажем подробнее.
Внешние факторы
К внешним причинам, приводящим к почернению ногтя, можно отнести механическое повреждение. В данном случае изменение цвета – это результат кровоизлияния в этой области. Вреда здоровью при этом не наносится, и естественный оттенок ногтя в скором времени возвращается.
Иногда можно даже не почувствовать травмирование. Кровоизлияния происходят из-за тесной обуви, поэтому в момент лопания сосудов боль и не ощущается
Чтобы понять, что причиной потемнения является травма, стоит обратить внимание на внешний вид пятна. Проявляется оно только локально, а края у него размытые.
Следующий внешний фактор, приводящий к изменению цвета ногтевой пластины, – ее окрашивание
Некоторые вещества, при длительном контакте с ногтем, вызывают его потемнение. Это может быть, например, марганцовка. В этом случае беспокоиться не стоит.
Также это может быть использование некачественных декоративных лаков, в которых содержатся агрессивные химические вещества. Они проникают глубоко в ноготь и не поддаются воздействию жидкости для снятия лака. Избавиться от проблемы можно только путем отращивания ногтя.
Внутренние факторы
Внутренних причин негативного процесса намного больше. Определить конкретный фактор, по внешнему виду, очень сложно. Для этого нужна консультация с врачом. Назовем самые распространенные причины:
- Грибок. Жизнедеятельность грибковых спор приводит сначала к посинению, а потом и к почернению ногтевой пластины. В группу риска попадают люди со слабым иммунитетом. Чаще всего жертвами атаки грибка становятся беременные женщины, дети в подростковом возрасте. Чернота начинается у основания и постепенно доходит до середины пластины. В этом случае необходима помощь врача, так как самолечение не принесет должного результата. Процесс избавления от грибка обычно занимает много времени.
- Опухоль (доброкачественная). В этот период разрастаются кровеносные сосуды, которые и приводят к почернению ногтя. Здесь также нужна срочная консультация со специалистом.
- Болезни внутренних органов. Чаще всего причинами изменения цвета пластины становятся заболевания сердечно-сосудистой системы, почек, а также сахарный диабет. Когда почки не справляются со своими функциями, в кровь выделяется большое количество кожного пигмента (меланина). От этого кровь сгущается, а сосуды забиваются.
- Пигментация. Небольшие точки черного цвета могут говорить о предрасположенности, на генетическом уровне, к повышенной пигментации. Причина такого явления – изменение кровяного пигмента. Это происходит по целому ряду причин: нездоровый рацион питания, ультрафиолетовое излучение, злоупотребление алкоголем и длительное курения.
- Химиотерапия. При проведении химиотерапии применяются яды и другие химические вещества, которые влияют на цвет ногтевой пластины, способствуя ее потемнению.
Статистика острого периостита
На острый периостит у различных ученых собрано немало статистических данных. Данное заболевание встречается в 5,2-5,4% случаев от всех обращений в стоматологию, при этом среди тех, кто лечится на стационарном лечении периостит диагностируется у 20-23% больных. Острая форма среди всех заболевших периоститом встречается в 94% случаев.
Периостит нижней челюсти наблюдается чаще, в 58,9 процентах случаев, обычно поражается вестибулярная поверхность челюсти. Особенно периоститу подвержены мужчины в возрасте от 16 до 40 лет.
Среди острых форм периостита наиболее распространен гнойный – он встречается в 63% случаев. Реже встречается серозный, а еще реже – диффузный.
Острому одонтогенному периоститу предшествуют следующие заболевания:
- 73,3% случаев – обострение хронической формы периодонтита;
- 18,3% — альвеолиты;
- 5% — проблемы с прорезыванием зуба мудрости;
- 1,7% — радикулярные кисты челюстей;
- 1,7% — травматическая операция удаления зуба.
У 92% больных острым периоститом повышается температура тела. Из этих 92% у 20% происходит повышение до 37-37,5 градусов, у 28% — до 38 градусов и у 44% — выше 38 градусов.
Самостоятельно лечить периостит антибиотиками специалисты категорически не рекомендуют. Правильно подобрать антибиотик сможет только стоматолог, после оценки состояния больного зуба и степени развития воспаления.
Лечение периостита
Врач выбирает способ лечения, учитывая стадию заболевания, его тип, состояние пациента.
Консервативная терапия. Не предполагает хирургического вмешательства, эффективна в лечении периостита на начальной стадии, если он спровоцирован снижением иммунитета, является вторичным (инфекция распространилась от другого очага воспаления). При консервативном лечении десну в области отека разрезают, устанавливают дренаж, чтобы убрать экссудат. Чтобы убрать инфекцию, назначают антибактериальные, противовоспалительные препараты. Возможно использование физиотерапии.
Хирургическое лечение. Используется при сильном воспалении, запущенном периостите. Выполняется только под анестезией. Очаг воспаления вскрывают, выполняя разрез десны. После удаления гноя ставят дренаж, с помощью которого выводятся остатки экссудата. Может требоваться удаление больного зуба. Дополнительно применяют антибиотики, анальгетики. Состояние тканей контролируют, выполняя рентгенографию.
Хронический периостит лечат, снимая воспаление, назначая физиотерапию. Может требоваться удаление измененных, пораженных тканей. Если заболевание вызвано снижением иммунитета или другими проблемами со здоровьем, пациент обязательно проходит соответствующую терапию — иначе периостит может появиться снова.
Не допускается самостоятельное лечение периостита. Воспалительный процесс при этом заболевании затрагивает костные ткани. Просто снять боль недостаточно — нужно убрать источник инфекции, восстановить нормальное состояние периодонта и пародонта.
Диагностика опухоли
Чтобы установить, что опухоль действительно является остеомой, проводятся следующие процедуры:
- рентген;
- компьютерная томография;
- магнитно-резонансная томография;
- риноскопия носа;
- гистологическое исследование части ткани опухоли.
Врач во время диагностики должен определить:
- степень функциональности пораженной конечности или ткани;
- болезненность опухоли при надавливании;
- скорость роста новообразования путем соотношения его размеров и длительности присутствия патологии у пациента;
- месторасположение остеомы.
Основной способ диагностики – рентгенография. На снимке это будет выглядеть как однородная по структуре округлая опухоль с четкими границами. Остеоидная остеома на снимке представляет собой нечеткий дефект – очаг деструкции.
- Рентгенография позволяет узнать: месторасположение остеомы в кости, строение опухоли, степень деструкции кости, на которой находится новообразование, – а также определить, единичная опухоль или это множественное разрастание.
- Доброкачественность опухоли подтверждается медленным ростом, правильной структурой и геометрией, четким контуром, минимальным обызвествлением.
- Также назначается анализ крови, потому что формула крови имеет большое значение.
- При очень маленьких остеомах рентгенография не информативна, поэтому проводится компьютерная томография, позволяющая визуализировать малейшие детали структуры опухоли и замерить размеры деструкции.
- В обязательном порядке проводится диффдиагностика с хроническим абсцессом Броди, рассекающим остеохондрозом, остеопериоститом, склерозирующим остеомиелитом, остеогенной саркомой. Это касается остеоидных остеом.
Симптомы остеомиелита челюсти
На начальных стадиях развития болезни симптомы эндогенного и экзогенного остеомиелита челюсти существенно разнятся. В дальнейшем, при отсутствии лечения, отличия начинают сглаживаться и обе формы заболевания приобретают сходное течение.
Гематогенный остеомиелит
Для гематогенного остеомиелита челюсти характерно острое начало. Больной может жаловаться на:
- головную боль,
- увеличение температуры,
- выраженную интоксикацию и озноб.
В дальнейшем клиническая картина заболевания дополняется:
- судорогами;
- обмороками;
- бредом;
- побледнением лица, синюшностью губ и слизистых оболочек;
- понижением давления;
- учащением пульса;
- резкой, точно локализованной, распирающей или сверлящей болью в челюсти, усиливающейся при малейшем движении;
- отечностью и покраснением прилегающих к кости мягких тканей.
Через неделю в зоне поражения образуется очаг флюктуации. Гной проникает в мышцы, образуя в их тканях межмышечную флегмону. В дальнейшем флегмона вскрывается с образованием свищевого хода или прогрессирует, приводя к развитию сепсиса.
Послеоперационные, посттравматические, контактные и огнестрельные остеомиелиты
Послеоперационные, посттравматические, контактные и огнестрельные остеомиелиты челюсти характеризуются:
- резкой болью,
- гиперемией и отечностью тканей в области поражения,
- гектической лихорадкой,
- интоксикацией и выделением из раны большого количества гноя.
При этом местная симптоматика при огнестрельном поражении челюстной кости менее выражена, чем в остальных случаях, а клиническая картина контактного остеомиелита может дополняться образованием свищевых ходов.
При переходе заболевания из острой в хроническую форму состояние больного может незначительно улучшаться. Боли становятся менее выраженными, приобретают ноющий характер, уменьшается количество гнойного отделяемого из раны или свищевого хода. В периоды ремиссии боли могут исчезать.
Что такое варикозное расширение вен?
Если у вас имеются синие перекрученные вены, расположенные у поверхности кожи, выбухающие и некомфортные, вероятно, у вас варикозное расширение вен. Хотя теоретически эти вены могут возникать в любой части тела, в подавляющем числе случаев они находятся именно в области нижних конечностей.
Сосудистые звездочки значительно меньше, чем варикозно расширенные вены, и обычно располагаются рядом с поверхностью кожи. Варикозные вены могут располагаться как близко к поверхности кожи, так и в глубине подкожной клетчатки. В последнем случае их сложно определить без инструментальных методов исследования. Сосудистые звездочки могут быть синего, красного или пурпурного цвета и часто выглядят как паутина или веточки дерева. Сосудистые звездочки часто появляются не только на ногах, но и лице. Они вызваны теми же механизмами, что и варикозное расширение вен, но обычно не приводят к осложнениям, вызываемым варикозной болезнью.
Помимо четко видимых признаков выпячивания и искривления кровеносных сосудов, к симптомам варикозного расширения вен относятся:
- Отек лодыжек и ступней.
- Ощущения болезненности, тяжести или ноющие ощущения в ногах.
- Пульсация или спазмы в области мышц голеней.
- Зуд в ногах, особенно в голени и лодыжке, проявляться сухостью кожи.
- Потемнение и изменение текстуры кожи.
- Венозная язва.
Хотя варикозное расширение вен выглядит не эстетично, оно не всегда приводит к серьезным серьёзным осложнениям, если болезнь правильно лечить. Варикозное расширение вен также может привести к состоянию, называемому варикотромбофлебитом, которое возникает, когда в вене у поверхности кожи образуются тромбы. Такое состояние проявляется отеком, болью и покраснением. Развитие варикотромбофлебита сигнализируют о значительном нарушении кровообращения, которое также вызывает и другие осложнения варикозной болезни. Если у вас варикозное расширение вен или только сосудистые звездочки, не стоит игнорировать их. Вместо этого нужно посетить флеболога, пройти консультацию и дуплексное ультразвуковое сканирование вен нижних конечностей. Далее нужно обсудить со своим врачом тактику лечения и профилактики, необходимые изменения в образе жизни для профилактики осложнений и прогрессирования варикозной болезни.
Диагностика
Успех лечения напрямую зависит от точности диагностики, качества очистки и стерилизации внутриканальной системы зуба. Пропуск даже одного микро-ответвления дентального канала, чреват серьезными осложнениями. Чтобы установить характер, степень, форму периодонтита зуба, проводят комплексную диагностику, включающую:
- Прицельный снимок пораженного зуба.
- Компьютерная томография с получением трехмерного снимка.
- Инструментальное обследование под микроскопом.
Комплексный подход позволяет детально изучить патологический очаг, строение корневой системы, определить количество дентальных каналов, оценить их состояние, локализацию и размер области воспаления. Исследование под микроскопом дает возможность доктору детально рассмотреть зубные каналы, включая все ответвления, выявить микротрещины, иные дефекты.
Почему возникает воспаление надкостницы
Выделяют три пути попадания болезнетворных бактерий в надкостницу:
- одонтогенный фактор — источником воспаления становятся заболевания зуба: кариес, кисты и гранулемы корня зуба, пульпит. Бактерии попадают вглубь мягких тканей. Достаточно часто наблюдается периостит в результате долгого и осложненного процесса прорезывания «восьмерок»;
- гематогенный фактор — инфицирование происходит в результате попадания в ткани бактерий из кровотока или лимфотока. Как правило, такое происходит в связи с ЛОР-заболеваниями, фурункулезом лица, шеи, абсцессами и пр.;
- травматический фактор — механическое повреждение надкостницы при переломах, ударах, сложных удалениях зубов приводит к воспалению.
Реабилитационный период
Для быстрого, полноценного выздоровления и возвращения к активной жизни, пациент должен выполнять врачебные предписания. По окончании операции больного возвращают в палату. После остеосинтеза не делается иммобилизация гипсом. Удаление дренажей из раны проводится через 48 часов. После осмотра врачом, пациенту выдают рекомендации по лечебной физкультуре, но нагружать локтевой сустав не рекомендуется. Упражнения со сгибанием рук исключаются из комплекса. Специалист по лечебной физкультуре проводит несколько занятий, наблюдая и контролируя движения. Через полторы-две недели швы снимают, в комплекс вводят упражнения для движений в области локтя. Регулярно делаются рентгеновские снимки, для проверки сращивания. Запрещены тяжелые нагрузки в течение трех месяцев.
Профилактика и предотвращение рецидивов
В профилактических целях необходимо укреплять мышцы-стабилизаторы стопы безударной нагрузкой.
Если вы ездите в метро, можно, взявшись за поручень, немного приподнять одну ногу и проехать на одной ноге 1-2 станции и ещё 1-2 станции на другой ноге
Важно начинать упражнение после разгона состава и при этом не высоко поднимать от пола вторую ногу, чтобы не упасть во время торможения. Метро вообще отличный тренажёр для мышц-стабилизаторов
Можно тренировать мышцы, производя амплитудные вращения голеностопом по часовой и против часовой стрелки с утяжелителем в области подъёма стопы весом от 500 г до 1 кг по 40 раз в каждую сторону, удерживая стопу на весу. Если делать такие упражнения каждый день в течение двух месяцев, это позволит отлично укрепить голеностоп и даст профилактику не только воспаления надкостницы, но и ряда других беговых травм.
Также используются специальные балансировочные подушки, занятия на которых в течение 5-10 минут в день дают результаты уже через 3-4 недели.
Другой частью профилактики является хорошая растяжка голеностопа и мышц-стабилизаторов, а также их массаж после высоких нагрузок.
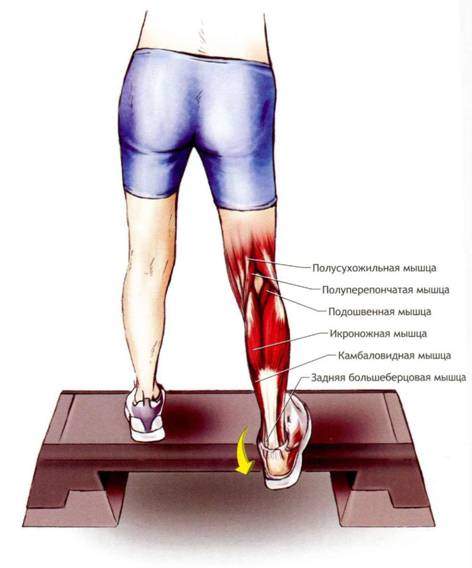
Выполнение: встаньте на край ступеньки или бордюра, оставаясь на опоре, внутренней частью стопы опустите пятку максимально вниз и наружу. При выполнении растяжки немного согните колено, чтобы усилить растяжку мышц голени и уменьшить растяжений задней поверхности бедра и икроножной мышцы. Удерживайте позицию 40 секунд. Можно повторять 5-7 раз.
Для профилактики и лечения также используется обувь с защитой от гиперпронации (подбирается специалистами, желательно с использованием видео-съемки на беговой дорожке) и/или специальных беговых индивидуальных стелек.
Внимание! Не совмещайте стельки и специализированную обувь без совета специалиста, так как механизмы защиты от гиперпронации, встроенные в стельку и в кроссовок, при наложении друг на друга могут дать обратный эффект, полностью погасить пронацию или даже перевести стопу в обратное положение!