Восстановление легких после пневмонии и коронавирусной инфекции
Содержание:
- Задачи и противопоказания лечебной физкультуры при пневмонии
- 12 упражнений, которые подойдут всем
- Есть ли противопоказания?
- Можно ли пойти на легкую тренировку?
- Последующее наблюдение
- Как выявить пневмонию: алгоритм обследования
- Советы врачей-пульмонологов
- Важно запомнить
- «Матовое стекло» на КТ при туберкулезе
- О пользе правильного дыхания
- Реабилитация при фиброзе легких
- Что нельзя есть при геморрое?
- Прокальцитониновый тест
- «Матовое стекло» на КТ при отеке легких
- Какие нагрузки разрешены при пневмонии
- Базовые упражнения
Задачи и противопоказания лечебной физкультуры при пневмонии
Лечебная гимнастика при пневмонии призвана решить сразу несколько задач:
- Улучшение выведения мокроты;
- Обеспечение более полноценного дыхания за счет включения в процесс альвеол, ранее находившихся в неактивном состоянии;
- Стимуляция крово- и лимфообращения в ткани легких и бронхов;
- Усиление групп мышц, обеспечивающих дыхательные движения;
- Профилактика осложнений (воспаление плевры, образование спаек в плевральной полости, расширения и деформации бронхов);
- Нормализация общего состояния организма за счет улучшения газообмена.
Несмотря на неоспоримую пользу, есть ситуации, при которых с лечебной гимнастикой лучше повременить:
- Высокая температура тела, сопровождающаяся ознобами, общей слабостью, головными болями;
- Тяжелая дыхательная или сердечная недостаточность;
- Угроза легочного кровотечения;
- Формирование отграниченной гнойной полости в легком (абсцесс) до прорыва ее в бронхиальное дерево;
- Сопутствующие онкологические заболевания;
- Выраженное снижение иммунитета;
- Обширные очаги затемнения по данным рентгенографии.
12 упражнений, которые подойдут всем
1. Сидим на стуле, кисти рук кладем на плечи, начинаем небыстро вращать локтями вперед, затем назад с максимальной амплитудой. Дыхание свободное.
2. Кисть правой руки кладем на левое плечо, при этом локоть параллелен полу. В таком положении делаем вдох, а на выдохе подносим локоть ко лбу, при этом голова не наклоняется. На вдохе возвращаем в исходное положение.
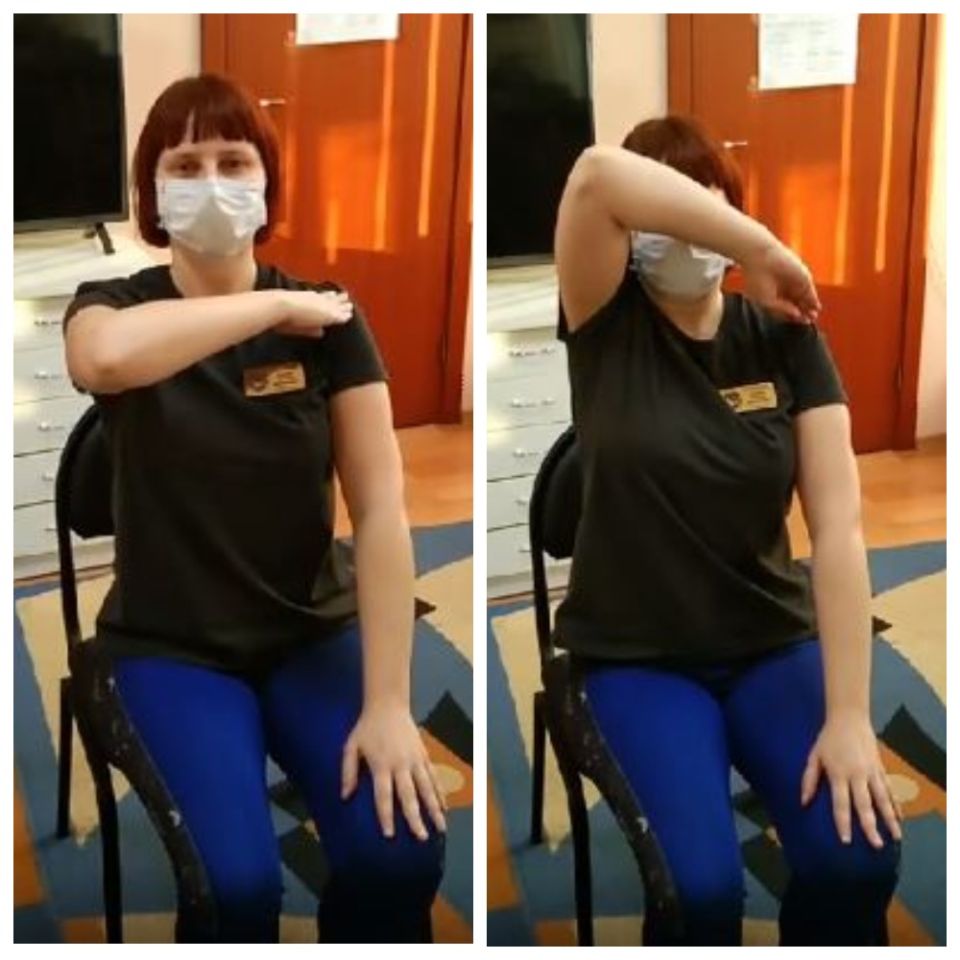
Заново учимся дышать: какие упражнения помогут восстановиться после ковида
Фото: скриншот instagram
3. Руки согнуты в локтях, прижаты к телу, смотрят вперед параллельно друг другу. На вдохе разводим предплечья (часть руки от локтя до кисти) в стороны, руки до локтя по-прежнему прижаты к телу. На выдохе снова сводим параллельно.
4. Сидим на стуле, руки лежат на коленях, голова смотрит прямо. Вдох – голова в сторону, выдох – в исходное положение.
5. Сидим на стуле, правую ногу ставим на носок и начинаем ею рисовать круги на полу, затем меняем ноги.
6. Сидим или стоим, руки на поясе. Делаем вдох и вслед за рукой на выдохе наклоняемся в сторону.
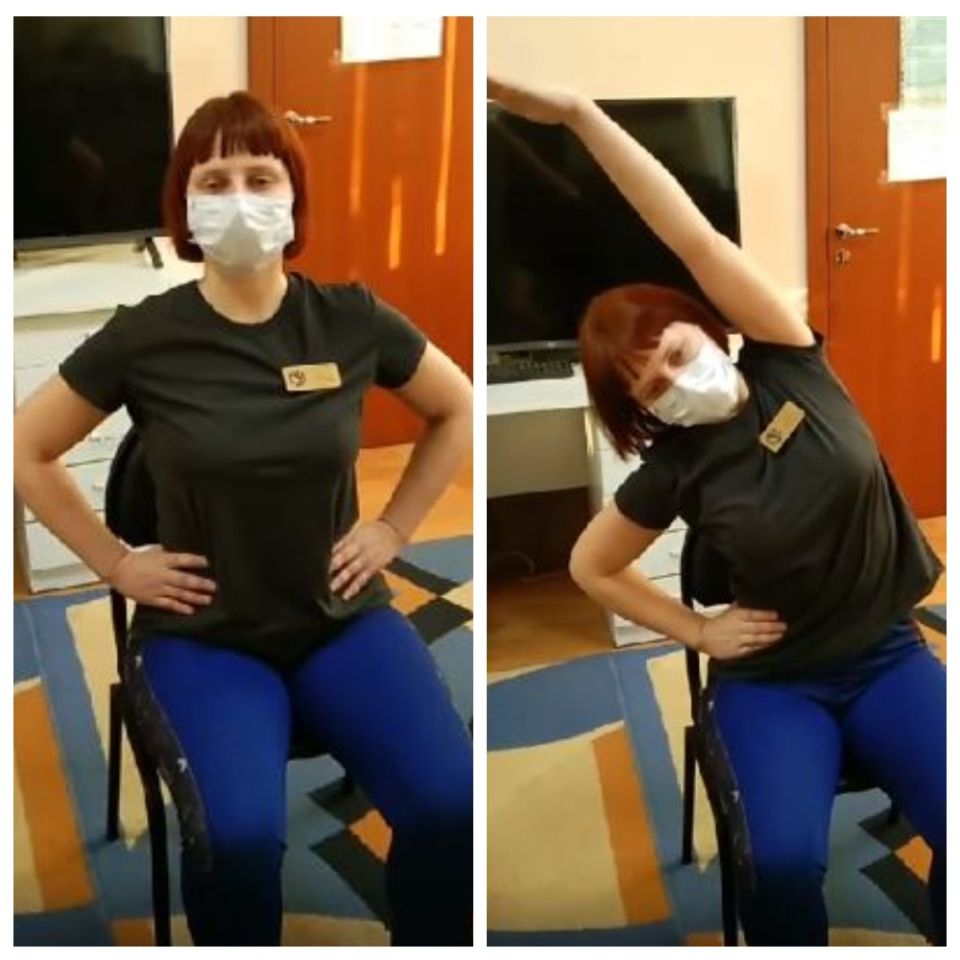
Заново учимся дышать: какие упражнения помогут восстановиться после ковида
Фото: скриншот instagram
7. Сидим на стуле, руки в замке за головой. Вдох, а на выдохе поднимаем левое колено и тянемся к нему правым локтем («скрутка»), вдох – исходное положение. Меняем руки.
Такое упражнение у пациентов после перенесенной пневмонии может вызвать кашель, это хорошо, врач рекомендует откашляться на выдохе, для легких это полезно.
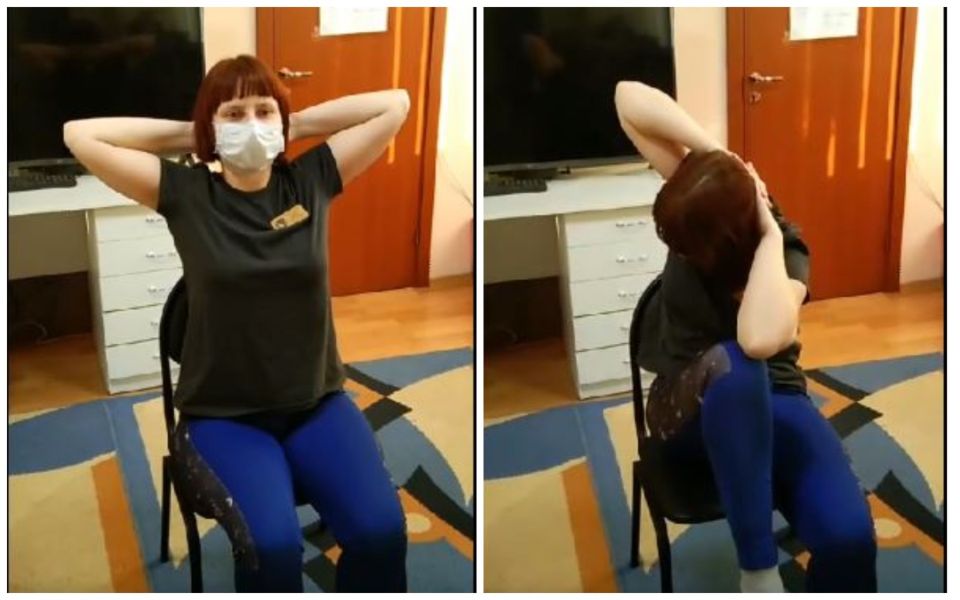
Заново учимся дышать: какие упражнения помогут восстановиться после ковида
Фото: скриншот instagram
8. Руки на плечах, локти в стороны. На вдохе сводим локти перед собой и «прячем» в них голову лицом вниз, на выдохе возвращаемся в исходное положение.
9. Складываем руки «окошком»: ладони кладем на локти, на вдохе поднимаем руки вверх, на выдохе опускаем вниз.
10. Еще один вариант этого упражнения: руки сложены также «окошком» перед собой, вдох, а на выдохе отводим руки в сторону и тянем.
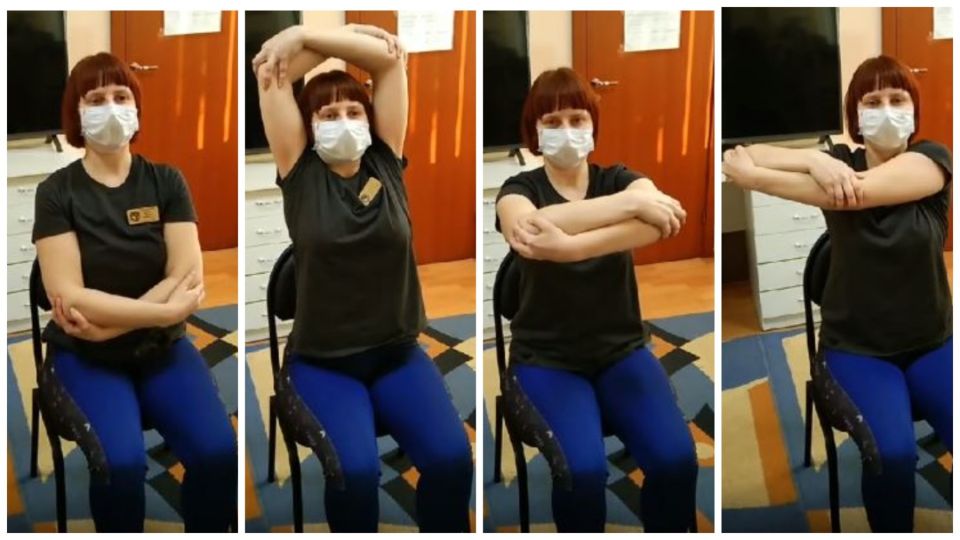
Заново учимся дышать: какие упражнения помогут восстановиться после ковида
Фото: скриншот instagram
11. Диафрагмальное дыхание. Одна рука на груди, другая на животе. На вдохе как бы надуваем живот, при этом грудь остается на месте, не поднимается. На выдохе живот втягиваем обратно.
12. Последнее упражнение – «поза кучера». Сидим на стуле, локтями опираемся на колени, голову наклоняем вниз. «Правильно» дышим и расслабляемся 30-60 секунд.
Есть ли противопоказания?
Вначале следует отметить, что любой пациент с подтвержденным COVID-19 или подозрением на инфекцию должен обратиться к своему терапевту. Некоторые сопутствующие заболевания могут быть противопоказанием к дыхательным упражнениям при коронавирусе для легких
Особенно осторожно их следует вводить при пневмонии. Правильно подобранные дыхательные упражнения помогают бороться с ощущением одышки и активировать нижние части грудной клетки, то есть улучшить кровоснабжение нижних долей и общую эффективность дыхания
Противопоказаниями к дыхательной гимнастике являются тяжелая недостаточность кровообращения и дыхания, состояние после недавнего легочного кровотечения и многие другие. Также принять решение о невозможности проведения таких упражнений может лечащий врач, оценив индивидуально ваше состояние здоровья.
Можно ли пойти на легкую тренировку?
Увы, нет. «При проявлениях ОРВИ и гриппа запрещены любые тренировки. Даже растяжка, йога или релиз на ролле могут привести к неприятным последствиям. Дождитесь полного выздоровления и разрешения врача приступить к тренировкам. Берегите свое здоровье, оно бесценно», — предупреждает сотрудник одного из медицинских центров.
Чувствуете, что заболеваете? Откажитесь от спорта. «Если у вас начинают появляться симптомы болезни, я бы советовал воздержаться от любой физической нагрузки и посвятить свободное время прогулке в парке или оздоровительным процедурам, — отмечает руководитель групповых тренировок. — Не переживайте, большая часть показателей сохранятся на уровне в течение определенного количества времени. Мышцы теряют свою силу спустя 2 недели отсутствия целевых тренировок, выносливость снижается через 3 дня, но восстановить уже достигнутый уровень будет несложно. А при сбалансированном питании и соблюдении оздоровительного режима вообще фигура из-за временного снижения или отсутствия нагрузок практически не пострадает».
Сосредоточьтесь на восстановлении здоровья: отдыхайте, пейте больше теплой жидкости, чаще проветривайте комнату, следуйте рекомендациям вашего врача. А к фитнесу вернетесь позже.
Очень важно для ускоренного выздоровления сбалансированно питаться. «Для борьбы с инфекцией необходимо формировать иммунитет, антитела, а значит, употреблять в пищу белок
Понятно, что во время интоксикации, аппетит снижен, придется приложить волевые усилия. Напомню, что белок — это не только жареный стейк, но и йогурт, творог, омлет, да и просто яичный белок. Любой их этих продуктов в сочетании с грамотным медикаментозным лечением, достаточным потреблением воды и щадящим режимом поможет быстро победить болезнь», — отмечает Наталья Поленова.
Последующее наблюдение
Необходимо наблюдать за пациентом после проведения процедуры. В качестве мониторинга могут быть использованы:
- Рентгенография;
- Анальгезия с применением нестероидных противовоспалительных препаратов;
- Информация, поступающая от пациента при проявлении болевого синдрома, затрудненного дыхания.
В целях исключения пневмоторакса после проведения процедуры выполняют рентгеновский снимок.
Кроме того, проводят рентгенографию грудной клетки, если:
- Пациенту проводится искусственная вентиляция легких;
- Выполнена аспирация воздуха;
- Выполнено несколько проколов;
- Проявляются признаки пневмоторакса.
Клиника интегративной онкологии Onco.Rehab является одним из лидеров в своем направлении. Мы заинтересованы в Вашем здоровье.
Как выявить пневмонию: алгоритм обследования
1. Проконсультируйтесь с врачом — изучив ваш случай, доктор составит план обследования. Воспаление легких классифицируют по ряду признаков (возбудителю, локализации). Пневмония может быть двусторонняя, очаговая (бронхопневмония), вирусно-бактериальная — и от этого зависит схема лечения. Будьте готовы к тому, что при наличии подозрения на воспаление легких вам назначат анализы и лучевую диагностику.
2. Сдайте анализы — лабораторная ПЦР-диагностика поможет дифференцировать пневмонию
Это важно, поскольку вирусная и бактериальная инфекция лечатся по-разному. Однако при определенных обстоятельствах анализы могут давать ложноположительный или ложноотрицательный результат
Например, известно, что при коронавирусе COVID-19 первичные анализы обладают погрешностью около 30%.
3. Проверьте легкие с помощью достоверных методов лучевой диагностики — сканирование грудной клетки покажет очаги поражения легких, если они есть. Сегодня наиболее информативным и точным способом диагностики пневмонии признана компьютерная томография (КТ) легких.
В отличие от флюорографии и рентгена, КТ легких достоверно покажет области поражения легких даже на ранней стадии пневмонии (1 и 2), когда процент деструкции легочной ткани может не превышать 10%. На томограммах такие участки легких выглядят как «матовые стекла» или засветы. При этом пациент успеет вовремя начать лечение, а флюорографию или рентген делать не нужно. Когда заболевание переходит в более тяжелую 3 или 4 форму (такую пневмонию покажет и обычный рентген), справиться с воспалением легких дома и без последующей специальной реабилитации уже не представляется возможным.
Если пациент действительно болен пневмонией, на КТ-сканах визуализируются очаги деструктивных изменений (отёк стенок альвеол, скопления жидкости), при этом на снимках будет несколько «матовых стекол». Например, при коронавирусе они обычно расположены с обеих сторон периферически — в задних и нижних отделах легких. Одно «матовое стекло» может указывать на другие заболевания (аллергию, бронхиальную астму) или онкогенный процесс.

Таким образом, по наличию «матовых стекол» на томограмме легких и их расположению, врачи диагностируют пневмонию. Дополнительные методы обследования (пульсоксиметрия, анализ крови и мокроты) нужны для определения тактики лечения.
Диагностика пневмонии — это комплекс мероприятий, в процессе которого врачи сравнивают данные и ключевые маркеры, чтобы поставить точный диагноз
От этого будет зависеть успех терапии и реабилитации после пневмонии, поскольку важно также свести к минимуму последствия перенесенного заболевания
Советы врачей-пульмонологов
Помимо дыхательной гимнастики при пневмонии, специалисты рекомендуют в разгар болезни делать вибрационный массаж. Он представляет собой постукивающие и похлопывающие движения по груди и спине, которые уменьшают застойные явления в легких. Чтобы искусственно не затягивать процесс выздоровления пульмонологи предостерегают от использования муколитиков (например, амброксол), которые увеличивают объем мокроты, что при коронавирусной пневмонии нежелательно.
Врачи информируют о том, что для предупреждения осложнений и отдаленных последствий пациенты должны регулярно связываться со своим терапевтом, сообщать ему об изменениях в самочувствии. Если на фоне назначенного лечения и дыхательного комплекса улучшение не наступает, одышка, наоборот, усиливается, нужно пересмотреть терапию, а в некоторых случаях требуется госпитализация и кислородная поддержка.
Важно запомнить
- Тесты на воспаление — СОЭ, СРБ и прокальцитониновый тест — помогают определить, есть ли в организме скрытое воспаление
- Самый чувствительный анализ из этой тройки — прокальцитониновый тест — позволяет отличить вирусную инфекцию от бактериальной, но не позволяет выяснить, какие именно бактерии спровоцировали инфекцию. Как правило, его используют в больнице для контроля за состоянием тяжелых пациентов
- Менее чувствительные тесты — СОЭ и СРБ — позволяют понять, есть воспаление или нет. СРБ делает это точнее, чем СОЭ, но обходится дороже, поэтому его редко назначают «на всякий случай». Тем не менее, и СРБ и СОЭ часто назначают пациентам, которые выздоравливают дома
- Делать тесты на воспаление в рамках чек-апа бессмысленно: у здоровых людей они не дадут никакой интересной информации. А если и дадут, самостоятельно разобраться с результатами будет очень тяжело. Назначение тестов на воспаление лучше оставить врачу — он определит, какой именно тест нужен, поможет разобраться с результатами и назначит грамотное лечение.
«Матовое стекло» на КТ при туберкулезе


Очаги инфильтрации по типу «матового стекла» встречаются и при туберкулезе. Его вызывает бактерия Mycobacterium tuberculosis. Считается, что все взрослые люди, достигшие возраста 30 лет, являются носителями микобактерии в «спящем» виде. Когда иммунитет подавлен, бактерии туберкулеза могут активизироваться, и человек заболеет.
При туберкулезе на КТ легких обычно видны множественные мелкие (милиарные) очаги, диссеминированные по легким. Возможна их концентрация в определенной доле. Часто присутствует инфильтрат в форме «дорожки», ведущей к корню легкого. Отмечается увеличение лимфатических узлов. Окончательно отличить туберкулез от пневмонии возможно по результатам ПЦР-диагностики — анализа крови на предмет возбудителя инфекционного воспаления легких.

О пользе правильного дыхания
Дыхательные упражнения полезны для пациентов любого возраста и пола. Но особенно важна дыхательная гимнастика при бронхите и пневмонии, так как она помогает очистить бронхи, облегчает пациенту дыхание.
Основной результат, который дают такие занятия – улучшение дыхания в тканях и усвояемости кислорода. Это определяет жизнедеятельность всех клеток нашего организма, и в результате все органы и системы, не только респираторные, работают лучше.
Благодаря правильному дыханию и ЛФК можно не только лечить заболевание, но и поддерживать свое здоровье на этапе ремиссии. А дыхательная гимнастика при хроническом бронхите должна стать образом жизни пациента. Занятия также помогают улучшить общий иммунитет.
Многое зависит и от того воздуха, который вы вдыхаете. Воздух должен быть прохладными влажным, тогда бронхиальный секрет получит правильные реологические свойства, а мокрота, которая накопилась, будет отходить легко.
Нужно учесть противопоказания, при которых гимнастика при бронхите противопоказана. К ним относятся следующие:
- Повышенная температура тела;
- Показатели СОЭ в клиническом анализе крови более 30 мм/час.
- Туберкулез.
- Кровотечения.
- Острый тромбофлебит.
- Онкология.
Реабилитация при фиброзе легких
Бытует мнение, что фиброзные изменения в легких, однажды
появившись, уже не исчезают. Но в действительности наличие признаков фиброза на
КТ не всегда указывает на необратимость произошедших изменений, поскольку для
формирования стойких участков пневмофиброза требуется около 2—3 месяцев.
Поэтому при правильном восстановлении достаточно часто через 1—2 месяца на
контрольной КТ видна положительная динамика в тех зонах, где были признаки
развития пневмофиброза. Но уже сформировавшийся фиброз необратим.
Для предотвращения развития пневмофиброза пациентам
назначаются:
- бронхолитики;
- кортикостероиды;
- цитостатики;
- лонгидаза;
- препараты урсодезоксихолиевой кислоты;
- витамины Е, В6, D;
- дыхательная гимнастика;
- ЛФК.
Занятия дыхательной гимнастикой и лечебной физкультурой
начинают еще в стационаре больнице и обязательно продолжают в домашних
условиях. В рамках дыхательной гимнастики выполняют упражнения на форсированный
выдох, но также показано диафрагмальное дыхание.

Для выполнения диафрагмального дыхания ладонь кладут на живот, чтобы контролировать качество выполнения. Затем осуществляют вдох через нос, следя, чтобы живот поднимался и толкал ладонь, а грудная клетка оставалась неподвижной. Выдох выполняют спокойно через нос, одновременно надавливая ладонью на живот в направлении позвоночника. Повторяют несколько раз. Диафрагмальное дыхание можно практиковать и с дыхательными тренажерами или той же бутылкой воды и пластиковой трубочкой. Первоначально длительность занятий не должна превышать 1 минуту, но постепенно, добавляя по 1 минуте в 3—4 дня, их продолжительность следует увеличивать до 20 минут.
В качестве ЛФК используются приведенные выше упражнения, а
по мере восстановления переходят к ходьбе, скандинавской ходьбе, занятиям на
велотренажере. Положительно на состоянии организма и работе легких сказывается
мануальная терапия, которая активизирует кровообращение, улучшает течение
обменных процессов и способствует быстрейшему восстановлению всего организма.
Таким образом, перенесение коронавирусной инфекции и даже
воспаления легких, приведших к появлению признаков фиброза, не стоит рассматривать
в качестве приговора
Но чтобы избежать отрицательных последствий,
инвалидизации и сохранить нормальное качество жизни важно не пренебрегать
необходимостью реабилитации и проходить ее под контролем специалистов,
способных при необходимости внести необходимые изменения в программу и довести
пациента до полного восстановления нормального функционирования легких и всего
организма
Что нельзя есть при геморрое?
Изменение диеты при геморрое прежде всего направлено на коррекцию работы кишечника, в частности на устранение запоров и диареи. При запорах каловые массы и натуживание приводят к смещению геморроидальных узлов и их выпадению. А при диарее происходит дополнительное раздражение и без того воспаленной слизистой оболочки, что приводит к усилению боли, воспаления. Питание при геморрое у людей, склонных к запорам и диареям, будет различаться.Например, при запорах упор делается на обогащение рациона грубыми пищевыми волокнами, витаминами и жидкостью. В то же время не рекомендуется употреблять продукты, способствующие газообразованию – сырые овощи и фрукты, сладости, бобовые, газированные напитки и др. При диарее делается упор на продукты, «успокаивающие кишечник»:
- жидкие каши на воде, в частности, рисовая;
- бананы;
- молочные продукты;
- слизистые супы на нежирном отваре;
- отварные овощи и фрукты, печеные яблоки, богатые пектином;
- кисели;
- диетические сорта мяса.
Важно, что и при запорах, и при диарее категорически не рекомендуется есть острые, соленые и жирные блюда. Подробнее о диете при геморрое читайте здесь
Прокальцитониновый тест
Что это такое. Анализ крови, при котором в образце определяют концентрацию белка прокальцитонина. Это исследование точнее, чем СОЭ и СРБ, потому что с высокой степенью вероятности подтверждает, что воспаление вызвали именно болезнетворные бактерии, а не другие причины. Однако стоит прокальцитониновый тест дороже, чем другие исследования, так что врачи обычно начинают с более простых и бюджетных тестов. При этом тест не позволяет понять, какие именно бактерии вызывают воспалительную реакцию.
Как это работает. В норме прокальцитонина в крови практически нет. Однако в ответ на вторжение бактерий почти все клетки тела начинают усиленно создавать этот белое, так что его уровень в крови резко повышается. Скорее всего, уровень прокальцитонина в крови растет в ответ на бактериальные яды, которые они выделяют в процессе жизнедеятельности — так что при вирусной инфекции, травмах и атаке паразитических грибков уровень прокальцитонина повышается совсем немного.
Пока исследователи не совсем понимают, какую роль играет прокальцитонин в противобактериальной обороне. Но сам факт повышения позволяет использовать уровень прокальцитонина в крови в качестве достаточно надежного маркера бактериальной инфекции.
Зачем назначают. Чтобы надежно отличить бактериальную инфекцию от вирусной. Например. при обычной, неосложненной коронавирусной болезни уровень прокальцитонина в крови находится в пределах нормы.
Если концентрация прокальцитонина вырастает, значит, к вирусной инфекции присоединилась бактериальная, и настала пора назначать антибиотики. Прокальцитониновый тест применяют для контроля за состоянием пациентов, которые лечатся в больнице — например, при тяжелой форме COVID-19.
«Прокальцитонин в амбулаторной практике используют редко, — рассказывает другой специалист. — В моду он вошел недавно, с началом эпидемии коронавирусной болезни. Считается, что он предсказывает ее тяжелое течение. Но на самом деле этот тест пришел из реаниматологии — он указывает на сепсис, то есть на заражение крови. Самостоятельно этот тест делать не нужно».
Как подготовиться. Людям, которые лечатся дома, прокальцитониновый тест практически не назначают. Но в целом правила подготовки такие же, как при СОЭ и СРБ.
Как понять результат анализа. Появление прокальцитонина в крови — всегда недобрый знак, даже если уровень белка поднялся незначительно. Умеренно повышенный уровень прокальцитонина — от 0,15 до 2 нг/мл — у взрослых людей может говорить о местной легкой или среднетяжелой бактериальной инфекции, аутоиммунной реакции или тяжелой почечной недостаточности. Если уровень прокальцитонина поднимается выше 2 нг/мл, речь идет о бактериальном заражении крови, то есть сепсисе, тяжелой бактериальной инфекции вроде менингита, или о раковой опухоли щитовидной железы.
«Матовое стекло» на КТ при отеке легких
Отёк легких — это осложнение массивного воспаления, сепсиса, токсического отравления. Отек часто возникает как осложнение хронических и острых заболеваний легких, следствие коронарной ишемии, сердечной недостаточности, патологических сбоев в работе других органов и их систем.
При кардиогенном отеке легких наряду с «матовыми стеклами» наблюдается утолщение междолевой плевры, сетчатая деформация легочного рисунка, а контуры корней легких расширенные и нечеткие.
К дополнительным признакам отека легких на КТ относится увеличение диаметра легочных сосудов, расширение камер сердца и жидкость в плевральной полости.

Какие нагрузки разрешены при пневмонии
Забудьте о классическом фитнесе! Чем бы ни было вызвано ваше заболевание (осложнением гриппа или коронавирусом), тренироваться до полного восстановления нельзя. «Спортивные нагрузки при пневмонии категорически противопоказаны, а вот лечебная физкультура рекомендована: она ускоряет процесс выздоровления», — говорит Андреас Штромбергер, руководитель отделения реабилитации «Центра врожденной патологии», специалист по мануальной терапии и физиотерапии в GMS Clinic.
Активные спортивные тренировки могут усугубить течение заболевания. Но совсем отказываться от движения не стоит: по мере улучшения состояния (слабость постепенно уходит, дышать становится легче) и после консультации с врачом можно начинать делать упражнения дыхательной и восстановительной гимнастики. «Когда начинать занятия — зависит от тяжести заболевания: чем оно тяжелее и продолжительнее, тем больше требуется времени для восстановления, — отмечает Андреас Штромбергер. — Наберитесь терпения».
Правильно подобранные упражнения помогут ускорить выздоровление. «Сократить сроки восстановления поможет комплексное применение средств и методов ЛФК, влияющих на главные механизмы развития заболевания», — добавляет Есения Калюжина, реабилитолог клиники спортивной медицины «СпортМедика».
Что дают такие упражнения? «Они тренируют физиологические паттерны выдоха и вдоха, укрепляют дыхательную мускулатуру, улучшают функцию здоровой легочной ткани и противодействуют возникновению спаек», — напоминает Есения Калюжина.
Плюс к тому, такая легкая нагрузка повышает общий тонус организма, что тоже важно в период восстановления после воспаления легких.⠀
Базовые упражнения
Начинать занятия нужно с трех базовых упражнений. Когда они разучены, остальные выполнять будет легче. Заниматься нужно дважды в день, это займет не более 10 минут. Включить их в утреннюю зарядку, а вечером выполнять перед ужином или перед сном. Сначала время отдыха между подходами можно увеличить до 10 секунд, потом оно должно составлять не более 3-5 сек.
Начинать с нескольких подходов, постепенно доходя до рекомендуемых. Базовые упражнения применяются при всех заболеваниях, полезны они и при пневмонии.
Они помогают отхождению мокроты, увеличивают жизненную емкость легких
Но важно выполнять их правильно
-
Первое называется «Ладошки». Выполнять его можно стоя или сидя. Руки согнуть, предплечья поднять, ладонями от себя, локти прижаты к телу. На вдохе сжать кулаки, выдох свободный, руки расслабить. Выполнять по 4 раза в 24 подхода.
-
Следующее упражнение — «Погончики». Нужно стать или сесть прямо, руки сжаты в кулаки и прижаты к талии. На вдохе резко опустить их вниз, растопыривая пальцы, одновременно с этим поднять и напрячь плечи. На выдохе вернуться в исходное положение. Сделать 12 подходов по 8 движений.
- Последнее базовое упражнение — «Насос». Тоже можно выполнять его стоя или сидя, руки свободно опущены. На вдохе наклониться вперед, на выдохе выпрямиться. Наклоны выполнять медленно, не нужно стремиться сделать их глубокими. Рекомендуется 8 подходов по 8 раз.
Когда эти упражнения освоены, нужно каждый день добавлять по 1 новому. Заниматься также дважды в день. Постепенно нужно увеличивать нагрузку, а время отдыха между подходами сокращать.