Боль в груди как симптом других заболеваний: к какому врачу обратиться
Содержание:
- Разрыв грудной мышцы: лечение, симптомы и первая помощь
- Частые вопросы
- Симптомы и признаки
- Причины растяжения
- Как это устроено?
- Симптомы растяжения связок
- Синдром Поланда
- Что может болеть в груди
- Оказание доврачебной помощи
- Анатомия
- Прогноз
- Причины, которые наиболее часто приводят к спинному миозиту
- Подход к лечению заболевания в московской клинике «Парамита»
- Диагностические процедуры
- Первые признаки, симптомы опухолей грудной полости
- Дефекты грудины
Разрыв грудной мышцы: лечение, симптомы и первая помощь
Довольно редкой, но очень серьезной травмой является разрыв грудной мышцы. Повреждение, как правило, проявляется у спортсменов, в частности тяжелоатлетов. Из всех случаев травмирования мышц спины, полный отрыв занимает лидирующее положение. Устранить его в большинстве случаев возможно только путем проведения операции.
▴
Симптомы и признаки
Роль большой грудной мышцы – приведение плеча к туловищу, а также вращение, поднятие и опускание поднятой руки.
Грудная мышца вместе с дельтовидной, надостной, подостной, большой и малой круглыми, подлопаточной и другими являются мышцами пояса верхней конечности.
Состоит она из трех частей: ключичной, грудинно-реберной и абдоминальной, которые сливаются воедино, образуя сухожилие, прикрепленное к плечевой кости.
О расположении частей говорит их название.
Так ключичная часть берет свое начало от низа внутренней половины ключицы, грудинно-реберная – от грудины и ребер, а абдоминальная – от оболочки прямой мышцы живота (за это ее еще называют брюшной).
Чаще всего травма происходит у спортсменов 20-50 лет, когда те без разогрева приступают к тяжелой интенсивной тренировке мышц или же выполняют резкий жим от груди. Разрывы грудных мышц условно классифицируются по степени поражения:
- 1 степень чаще именуется растяжением или ушибом;
- 2 степень предполагает частичный разрыв;
- 3 степень-полный отрыв мышцы.
Привести к полному или частичному отрыву могут следующие факторы:
- Слишком интенсивные тренировки;
- Прямой удар по руке при одновременном напряжении мышц;
- Прием стероидных препаратов;
- Анатомические особенности строения сухожилия.
Наиболее характерные симптомы разрыва:
- Характерное звуковое сопровождение травмы (щелчок или хлопок), свидетельствующее о разрыве;
- Острая боль;
- Слабость и полная или частичная дисфункция конечности;
- Отечность;
- Гематома;
- Нарушение контуров мышцы, ее деформация.
Первая помощь
Способы оказания первой помощи включают в себя:
- Обездвиживание со стороны повреждения;
- Прикладывание льда или холодного компресса;
- Придание конечности возвышенного положения;
- Обращение к врачу или вызов скорой помощи.
Лечение
При выборе метода терапии разрывов специалист руководствуется степенью поврежденности. Консервативное лечение применимо для травм первой и второй степеней тяжести. При этом, как правило, получается добиться абсолютного восстановления силы мышц, однако косметический дефект сохраняется. Суть лечения сводится к фиксации поврежденной конечности и наложениюхолодных компрессов.
По прошествии нескольких дней добавляются прогревание, физиотерапия и ультразвук. Разработку мышц при отсутствии противопоказаний начинают не ранее чем через полтора месяца с начала лечения.
Полное восстановление функций происходит примерно на 2-3 месяц. Если консервативная терапия неэффективна или в случае полного разрыва может быть назначено хирургическое вмешательство. Целью манипуляции является восстановление соединения сухожилия и кости.
Операция
Оперативное лечение рекомендовано пациентам, желающим поскорее вернуться к активным занятиям спортом и минимизировать функциональные изменения конечности. В большинстве случаев, если разрыв локализован в сухожилии или в месте его перехода в мышцу, рекомендуется проведение дельтопекторального разреза.
Такой метод позволит устранить спайки и мобилизовать грудную мышцу, открывая доступ к месту крепления мышцы к плечевой кости. При оперировании застаревших травм проводится также рассечение спаек для восстановления движения сухожилия.Методика проведения операции определяется исходя из местоположения разрыва.
Восстановление и реабилитация
После проведения хирургических манипуляций конечность необходимо иммобилизовать сроком от 3 до 6 недель. При этом начиная с первой недели необходимо начинать выполнение упражнений на разработку мышц. Вначале это будут маятниковые упражнения, затем постепенное добавление вращений, приведения и отведения.
Когда фиксирующая повязка будет снята, диапазон движений необходимо постепенно расширять и дополнять упражнениями на разработку локтевого сустава, предплечья и кисти.
Использовать руку для привычных действий можно примерно через 1.5 месяца.
В целом, воздержание от физических нагрузок рекомендуется выполнять в течение 4 месяцев, а спортсменам можно возобновить тренировки только спустя полгода после лечения.
User Rating: 5.00 / 5
5.00 of 5 – 1 votes
Thank You for rating this article.
Частые вопросы
Можно ли рожать?
Поясничная грыжа не является абсолютным противопоказанием для беременности. Но все зависит от ее вида, размера и имеющихся осложнений. В любом случае женщина должна сначала пройти лечение, за затем планировать беременность.
Можно ли заниматься йогой?
Да, с разрешения лечащего врача и начинать выполнение упражнений нужно под контролем инструктора.
Как спать при грыже поясничного отдела позвоночника?
Спать нужно на жесткой поверхности с ортопедической подушкой, позволяющей разгрузить позвоночник во время сна. Можно спать в положении на спине с подложенной под колени подушкой или на боку, подложив подушку под спину, чтобы сохранять выбранное положение.
Можно ли бегать при грыже позвоночника поясничного?
Бег – это тряска, что при грыже нежелательно. Лучше заниматься плаванием.
Грыжа позвоночника поясничного отдела – это не приговор. При регулярном проведении поддерживающего лечения с этим заболеванием можно вести активную жизнь и забыть о боли. Клиника «Парамита» ждет своих пациентов!
Литература:
- Цивьян Я.Л., Бурухин А.А.: Патология дегенерирующего межпозвонкового диска. Новосибирск: Наука. Сиб. отд-ние, 1988.
- Техника и принципы хирургического лечения заболеваний и повреждений позвоночника / А.В.Басков, И.А.Борщенко. — М.: ГЭОТАР-Медиа, 2007. — 136с. : ил.
- Kambin P. (Editor) Arthroscopic and Endoscopic Spinal Surgery Text and Atlas, SecondEdition, Humana Press, Totowa, NJ.
- Regan J editors. Endoscopic Spine Surgery and Instrumentation. New York:Thieme Medical Publisher; 2004. p. 48-55.
Симптомы и признаки
В зависимости от причины возникновения симптомы растяжения грудной мышцы могут меняться. Наиболее серьезные из них блокируют движения, затрудняя при этом выполнение повседневной работы.
Чаще всего подобная травма выражается в следующем:
- скованность и выраженные болевые ощущения в грудной клетке, в особенности, если причиной растяжения стал сильный кашель;
- резкая боль в поврежденной области, возникающая при чихании и кашле;
- сложности при движении;
- болевой синдром при попытке повернуться или согнуться, возникающий в том случае, если одновременно с грудными мышцами пострадали мышцы живота и спины;
- затрудненное дыхание;
- образование подкожной отечности и гематомы в поврежденном месте;
- ощущение боли при прикосновении к зоне травмации.
Причины растяжения
Причины растяжения грудной мышцы связаны с физическими нагрузками. Самыми травматичными будут упражнения со штангой, которые чаще всего приводят к повреждению сухожилий. Напряжение может быть вызвано прямыми ударами в грудь и неосторожным падением.
Факторами, вызывающими перекручивание грудной связки, будут:
- резкие движения;
- заниматься спортом без разминки;
- плохая физическая подготовка;
- удары в грудь;
- падает.
К основным причинам растяжения связок относятся поднятие тяжестей, длительное напряжение мышц и падения. Повреждающими факторами могут быть и некоторые соматические заболевания, в частности, это диафрагмальная грыжа, вздутие живота и другие патологии, которые сопровождаются сильным кашлем.
Как это устроено?
Переднебоковая брюшная стенка человека шестислойная: кожа, поверхностная фасция живота, жир, абдоминальные мышцы, поперечная фасция и пристеночная брюшина (рис. 1).
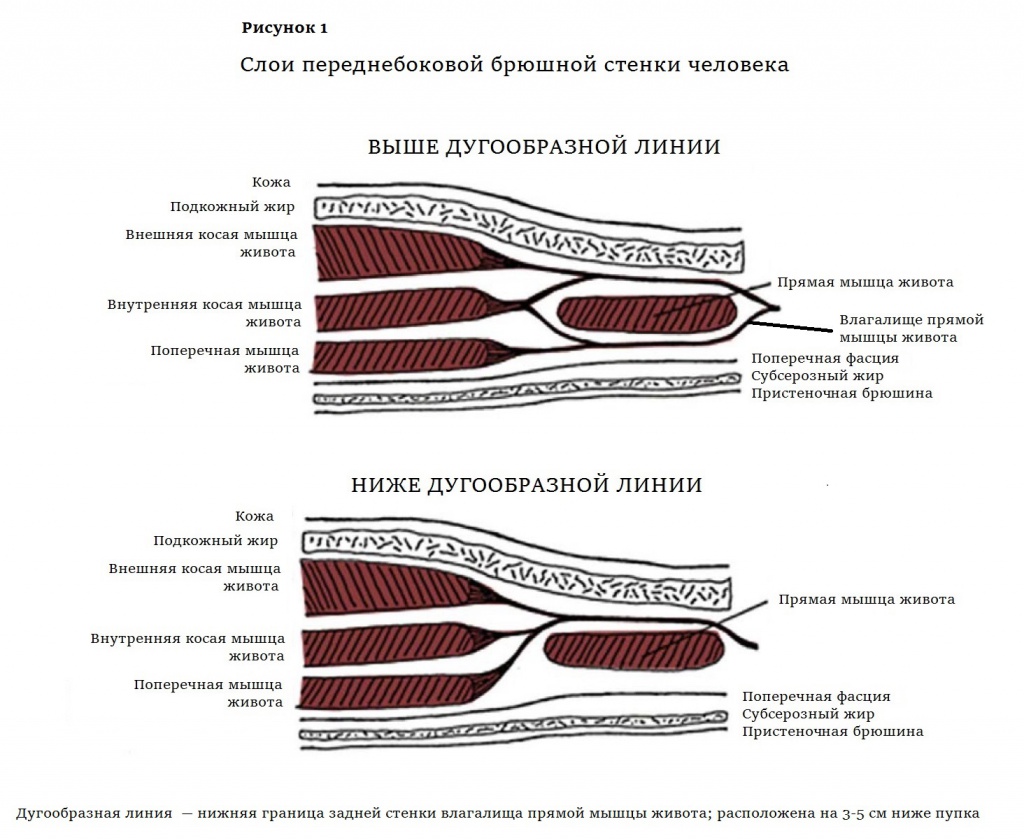
Мышечный слой состоит из четырех парных мышц. Это ориентированные вертикально прямые мышцы живота, внешние и внутренние косые мышцы и горизонтально ориентированные поперечные мышцы, расположенные кнутри от внутренних косых (рис. 2). Апоневрозы косых и поперечных мышц образуют сухожильный футляр прямой мышцы живота — ее влагалище (рис. 1). Прямая мышца, широкая и тонкая в верхней части, в нижней становится толстой и узкой. В нескольких местах она прикрепляется к передней части мышечного влагалища, и эти поперечные сшивки делят прямую мышцу на сегменты. А в середине живота апоневрозы сходятся, образуя белую линию (рис. 2).
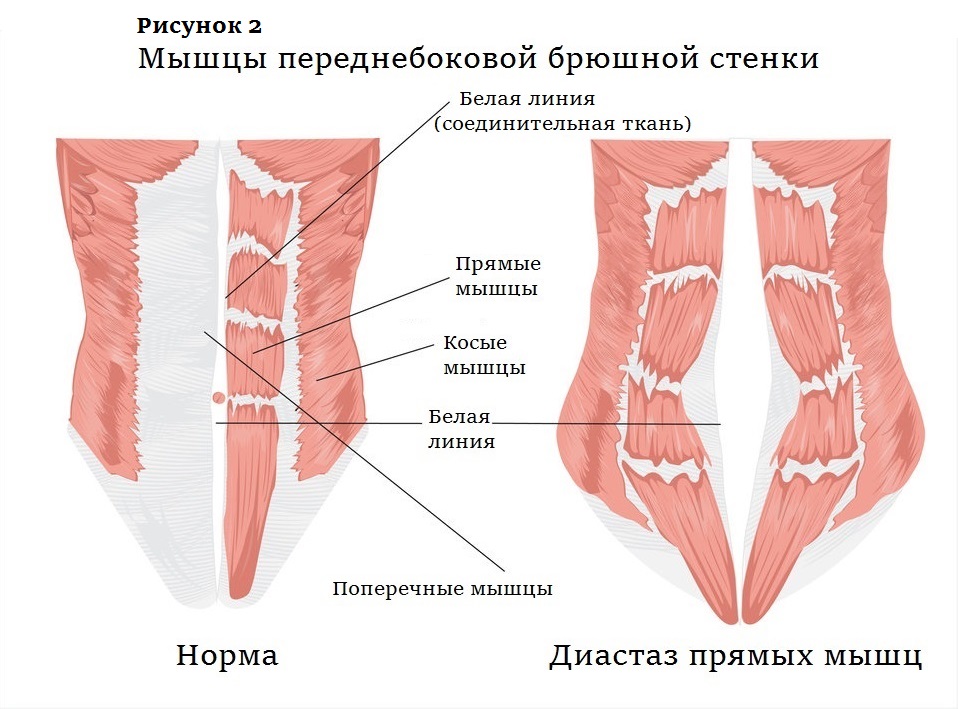
Белая линия тянется от мечевидного отростка до лонного сочленения. Она представляет собой трехмерную сеть коллагеновых волокон, ориентированных так же, как мышечные волокна поперечной и косой мышц: поперек и наискосок. Во внутренней зоне белой линии коллагеновые волокна расположены нерегулярно (рис. 3).
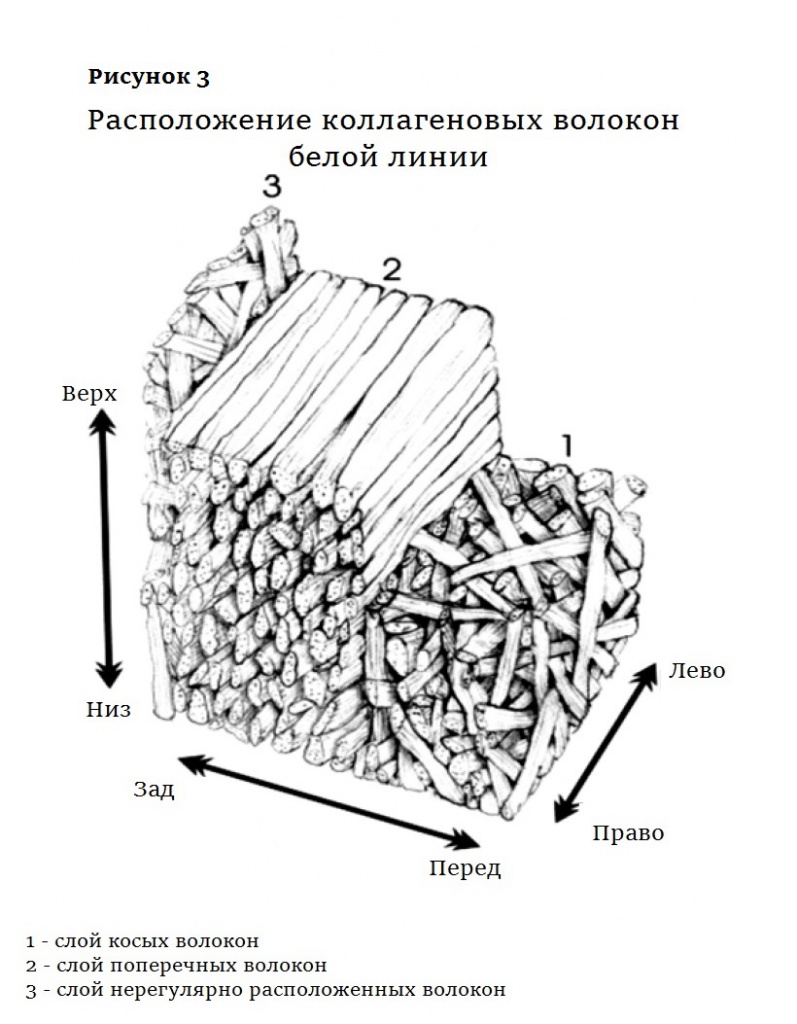
Белая линия вместе с влагалищем прямой мышцы обеспечивает механическую стабильность передней брюшной стенки. Однако она все-таки растягивается, причем, из-за ориентации коллагеновых волокон, растягивается преимущественно вширь. И когда она становится слишком широкой, развивается диастаз передних мышц живота (ДПМ).
Вопрос в том, что считать нормой. Раньше полагали, что расстояние между передними мышцами в положении лежа с согнутыми ногами не должно превышать ширину двух пальцев. Затем появились более точные данные, и сейчас исследователи чаще всего пользуются одним из двух критериев нормы.
Определение
ученых основано на ультразвуковых измерениях ширины белой линии у 150 нерожавших женщин.
Нормальная ширина белой линии, максимальное значение Швейцарский вариант
| Уровень | Ширина, мм |
| Мечевидный отросток | 15 |
| 3 см выше пупка | 22 |
| 2 см выше пупка | 16 |
специалисты проводили измерения у покойников, при этом они обнаружили, что ширина белой линии увеличивается с возрастом.
Нормальная ширина белой линии, максимальное значение (мм) Французский вариант
| Уровень | Моложе 45 лет | Старше 45 лет |
| Выше пупка, середина расстояния между пупком и мечевидным отростком | 10 | 15 |
| На уровне пупочного кольца | 27 | 27 |
| Выше пупка, середина расстояния между пупком и лонным сочленением | 9 | 14 |
У беременных женщин белая линия растягивается и может достигать 79 мм ниже пупка и 86 мм на 2 см выше пупка. В их положении такие величины нормальны.
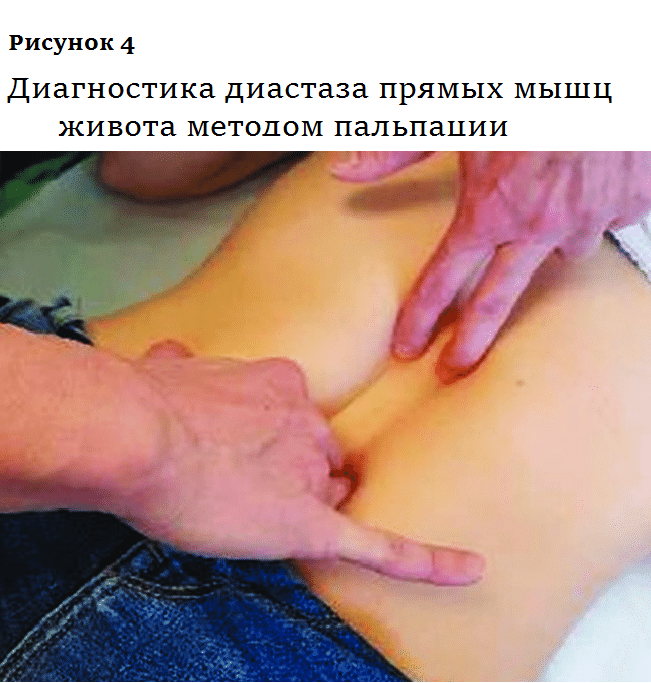
Самый распространенный метод диагностики ДПМ — пальпация. Пациент ложится на кушетку, согнув ноги в коленях, и напрягает брюшной пресс, а врач измеряет расстояние между выступающими валиками брюшных мышц (рис. 4). Но этот метод не очень точен, особенно при избыточной массе тела. В последнее время медики предпочитают ультразвуковую диагностику. Эта процедура безопасна даже для беременных и значительно дешевле магниторезонансной и компьютерной томографии.
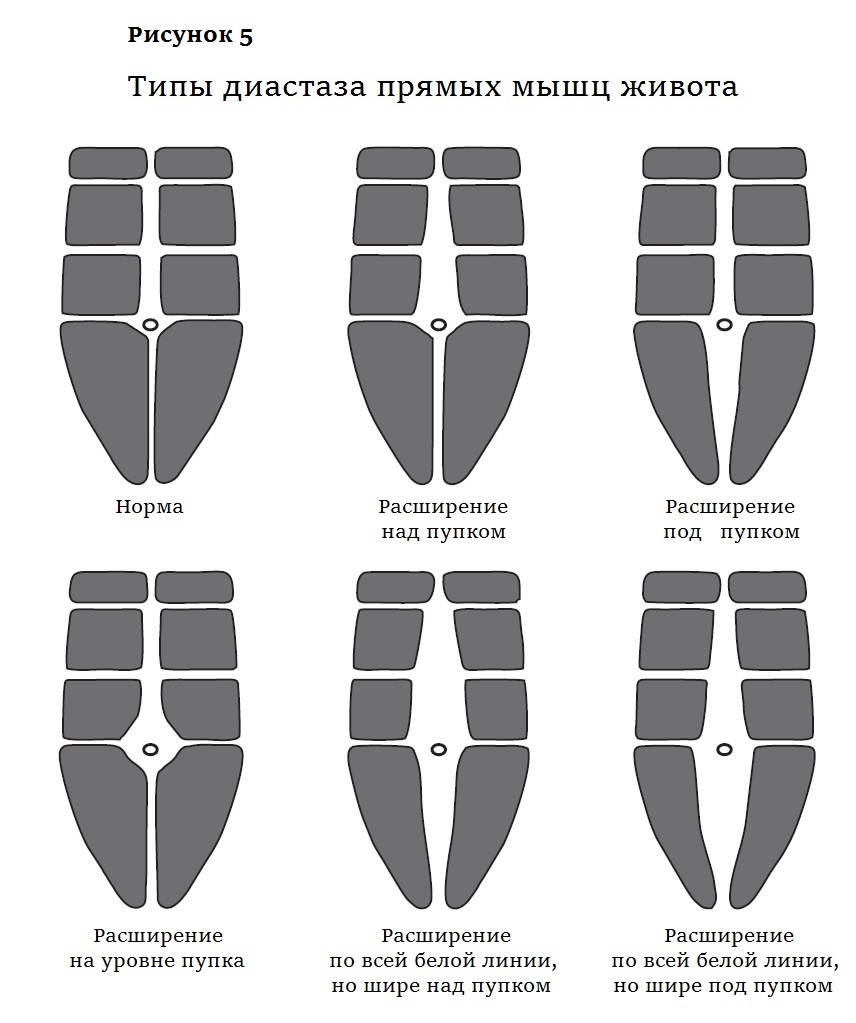
Есть разные классификации ДПМ. Самая подробная выделяет
расширение только над пупком (на этот вариант приходится более половины случаев); только под пупком; расширение на уровне пупка; по всей ширине белой линии, но шире над пупком (почти треть случаев); по всей ширине белой линии, но шире под пупком (рис. 5). Таким образом, чаще всего белая линия расширена преимущественно над пупком. Возможно, дело в том, что ниже пупка в составе белой линии больше поперечных волокон, она плотнее и хуже растягивается.
Симптомы растяжения связок
Растяжения связок характеризуются весьма широкой клинической картиной:
- боль при движении в суставе — существенно усиливается при попытке повернуть сустав в ту сторону, в которую он растянулся при травме;
- боль при надавливании на поврежденный участок;
- образование отека — постепенное его нарастание, что превращает сустав в т.н. «слоновий»;
- образование выпуклости, обычно со стороны полного разрыва связки;
- образование гематомы, что может дополняться покраснение поврежденного участка и повышением температуры кожи в области травмы; гематома имеет свойство появляться на следующие сутки и чуть ниже места травмы;
- если повреждение средней тяжести характеризуется ограничением подвижности сустава, то полный разрыв связок, наоборот, делает сустав чрезмерно подвижным и совершенно нестабильным;
- хлопок, но не треск — характерная особенность растяжения связок средней и тяжелой формы.
Растяжение связок — травма, легко поддающаяся осложнениям, среди которых наиболее частыми становятся:
- образование узелков в поврежденном сухожилии — сопровождается постоянным трением в суставе и хроническим воспалением, а значит, постоянным болевым синдромом до момента выздоровления;
- разрыв нервов, пронизывающих поврежденное волокно — чувство покалывания и хроническая боль указывают на неправильное срастание нервов;
- спазм сосудов — следствие болевого шока, редко развивающегося из-за растяжения; снижение кровотока является прямой причиной дистрофии тканей.
Сильные растяжения связок могут быть спутаны с переломами, тем не менее, существует ряд отличий, запомнить которые несложно:
- перелом сопровождается хрустом, а растяжение связок — лишь хлопком, и то в случае тяжелых форм;
- боль при переломе ощущается при надавливании на кость около места растяжения, если растяжение связок не сопровождалось переломом, боль затронет лишь участки крепления растянутых связок, но не кость рядом;
- боль при переломе носит ноющий характер, например, в состоянии покоя или сна, что нехарактерно для боли при растяжении, которая возникает в ответ на движение;
- перелом сопровождается нарушением чувствительности на некоторых участках кожи, обычно ниже места повреждения;
- перелом сопровождается неестественным изменением формы конечности, при растяжении изменениям подвергается лишь сустав и то по причине отечности;
- при переломе обычно становится невозможным шевеление пальцами поврежденной конечности.
Следует понимать, что переломы часто сопровождаются растяжением связок, в частности переломы от непрямой, неударной силы. В таком случае связка не подвергается окончательному разрыву, но ломает кость, к которой прикреплена. Симптомы растяжения той или иной степени в данном случае неизбежны, а потому для уверенности в наличии/отсутствии перелома, необходимо проводить рентгенографию.
Синдром Поланда
Синдром Поланда назван в честь Альберта Поланда, который впервые описал этот вид деформации грудной клетки в результате наблюдений в школе и относится к спектру заболеваний, которые связаны с недоразвитием грудной стенки. Этот синдром включает аномалии развития большой грудной, малой грудной мышц, передней зубчатой мышцы, ребер, и мягких тканей. Кроме того, может наблюдаться деформация руки и кисти.
Заболеваемость синдромом Поланда составляет примерно 1 случай на 32 000 родившихся детей. Этот синдром в 3 раза чаще встречается у мальчиков, чем у девочек, и у 75% пациентов поражается правая сторона. Существует несколько теорий относительно этиологии этого синдрома, которые включают в себя аномальную миграцию эмбриональной ткани, гипоплазию подключичной артерии или внутриутробной травмы. Тем не менее, ни одна из этих теорий не доказало свою состоятельность. Синдром Поланда редко ассоциирован с другими заболеваниями. У некоторых пациентов с синдромом Поланда встречается лейкемия. Существует определенная ассоциация этого синдрома с синдромом Мебиуса (односторонний или двусторонний паралич лицевого нерва, отводящего глазного нерва).
Симптомы синдрома Поланда зависят от степени дефекта и в большинстве случаев это косметические жалобы. У пациентов с наличием значительных костными дефектов, могут быть выбухания легкого, особенно при кашле или плаче. У некоторых пациентов возможны функциональные нарушения и дыхательные нарушения. Легкие сами по себе не страдают при этом синдроме. У пациентов со значительными дефектами мышечной и мягких тканей могут стать очевидными снижение толерантности к физическим нагрузкам.
Что может болеть в груди
Боли в области груди знакомы людям всех возрастов. Болезные ощущения возникают посредине грудной клетки, слева, справа, в нижней или верхней части. Они бывают ноющими, жгущими, острыми, нарастающими. Длятся несколько минут или длительно, возвращаются периодически, сопровождая какие-то определенные действия: кашель, вдох, повышенные нагрузки.
Внутри грудкой клетки находятся крупные сосуды, сердце, легкие, пищевод, мышцы и связки. Все это может стать причиной болей различного характера.
Принято классифицировать два вида грудных болей:
- Вертеброгенные – связанные с патологией позвоночника.
- Невертеброгенные – вызванные заболеваниями сосудов и внутренних органов, а также носящие психогенный характер.
Но часто очень сложно определить, что именно болит и в каком месте груди. Ведь боль может возникать рядом с проблемным участком от защемления нервов или воспалительного процесса, быть иррадиирующей или блуждать.
Оказание доврачебной помощи
При возникновении растяжения грудной мышцы необходимо немедленно наложить на поврежденное место холодный компресс и обеспечить полный покой травмированной части тела.
Холод способствует сужению мелких капилляров, что в свою очередь, снижает кровоснабжение и препятствует нарастанию гематомы. Для охлаждения лучше всего использовать завернутый в ткань кубик льда или грелку с холодной водой.
С целью уменьшения болевого синдрома используют тугую повязку. В этом случае снижается амплитуда дыхательных движений, что предотвращает дальнейшее повреждение мышцы.
При сильных болевых ощущениях рекомендуется использовать обезболивающий препарат, придерживаясь указанной в инструкции дозировке.
К какому врачу обратиться
При травме мышц следует записаться на прием к хирургу или травматологу. Если повреждение привело к нарушению кровообращения в мышечных тканях, то понадобится консультация невропатолога и сосудистого хирурга.
Анатомия
Анатомия подлопаточной мышцы
Начало и прикрепление
Данная мышца берет начало от медиальных двух третей подлопаточной ямки. Ее мышечные волокна переходят в сухожилие, которое прикрепляется к передней части капсулы плече-лопаточного сустава и малому бугорку плечевой кости.
Иннервация
Подлопаточная мышца иннервируется верхним и нижним подлопаточными нервами (С5-С6), которые происходят из заднего пучка плечевого сплетения плечевого сплетения. Верхний подлопаточный нерв иннервирует верхнюю часть подлопаточной мышцы, а нижний подлопаточный нерв — нижнюю часть подлопаточной мышцы.
Кровоснабжение подлопаточной мышцы осуществляется за счет подлопаточной артерии.
Активность
Основная функция подлопаточной мышцы — это внутренняя ротация плечевой кости. Также данная мышца помогает в отведении и разгибании плеча в определенных положениях.
Положение руки оказывает заметное влияние на действия, вызванные этой мышцей: когда рука поднята, подлопаточная мышца тянет плечевую кость вперед и вниз; когда плечевая кость находится в фиксированном положении, прикрепление мышцы может выступать в качестве ее начала и вызывает отведение нижнего края лопатки.
Прогноз
Реабилитация
при разрыве сухожилия квадрицепса бедра имеет благоприятный исход. Ни возраст,
ни механизм повреждения, ни место разрыва, ни время, потраченное на диагностику
и восстановление, не влияют на исход лечения. У большинства пациентов
восстанавливается полный объем движения, мышечная сила. Больные возвращаются к
своим обычным спортивным нагрузкам и привычной деятельности.
Боль и
отек со временем спадают и квадрицепс снова начинает функционировать.
Профессиональные спортсмены, прошедшие через частичный или полный разрыв сухожилия,
могут возвращаться к тренировкам, если выполняются следующие условия:
- Объем движений в коленном суставе должен быть практически полным, а боль –
отсутствовать. - Сустав по своим силовым показателям должен соответствовать как минимум
85-90% от показателей здорового колена. - Для профессиональных атлетов, занимающихся динамичными видами спорта —
футболом, баскетболом или теннисом, рекомендуется сначала пройти специальную
подготовительную программу, нацеленную на восстановление быстроты и ловкости.
В целом, исследования свидетельствуют о положительных результатах раннего восстановительного лечения при разрыве сухожилия квадрицепса бедра. При этом на результаты не влияют такие факторы как возраст, пол, механизм травмирования и место повреждения. Чаще всего у пациентов хорошо восстанавливается объем движения в коленном суставе, однако определенная слабость квадрицепса может присутствовать довольно продолжительное время. Большинство пациентов возвращаются к своим привычным занятиям. В то же время, случается и так, что больной не в состоянии вернуться к активности, которая была до травмы.
Причины, которые наиболее часто приводят к спинному миозиту
- Инфекционные заболевания. Как правило, это грипп или ОРЗ, вызванное другими вирусами.
- Реже встречается бактериальный миозит. Он протекает тяжелее, приводит к сильным болям, выраженному ухудшению состояния, повышению температуры тела. В мышечной ткани возникает гнойник.
- Отравления различными веществами. Это могут быть некоторые лекарства (например, статины), алкоголь, токсины.
- Постоянные нагрузки на мышцы спины. Они могут быть связаны с характером профессии, неправильными спортивными тренировками. Хроническая травматизация приводит к развитию воспалительного процесса.
- Травмы. Бывают обусловлены не только механическими повреждениями, но и частыми судорожными припадками, другими состояниями.
- Паразитарные заболевания. Также иногда выступают в качестве причины миозита спинных мышц, хотя и намного реже по сравнению с другими факторами.
Подход к лечению заболевания в московской клинике «Парамита»
В нашей клинике применяются все известные методы лечения поясничных грыж. Особенность подхода наших специалистов к лечению данных заболеваний является сочетание стандартных и новейших западных методик с проверенными тысячелетиями традиционными восточными методиками, нацеленными на восстановления равновесия во всех органах и системах, что и приводит к устранению патологии.
Мы обязательно тщательно обследуем своих больных с применение восточных методик и современных инструментальных исследований. У нас нет стандартного плана лечения, каждому больному врач подбирает индивидуальное сочетание различных методик.
Специалисты клиники «Парамита» знают, как лечить грыжу позвоночника поясничного отдела. Все наши пациенты избавляются от боли в кратчайшие сроки, а затем возвращаются в клинику для регулярного поддерживающего лечения и навсегда забывают о своих проблемах. Подробную информацию о лечении можно узнать на нашем сайте.
Диагностические процедуры
Диагноз СВА основывается на анамнезе, физикальном обследовании, провокационных тестах и, при необходимости, ультразвуковом, рентгенологическом и электронейрофизиологическом обследовании. Всегда следует иметь в виду, что диагноз СВА обычно подтверждается исключением других причин с аналогичной клинической картиной. Сложность может представлять дифференциальная диагностика шейных радикулопатий и невропатий верхней конечности. Для точной диагностики клиническая картина должна оцениваться как нейрогенная (сдавление плечевого сплетения) или сосудистая (сдавление подключичных сосудов). Проявления СВА разнообразны, и не существует единого окончательного теста, что затрудняет диагностику.
Оценка
Ниже приведены общие результаты обследования, полученные у пациентов с СВА, которые следует учитывать. Однако это не полный список, и обследование должно быть индивидуальным для каждого пациента.
Анамнез
Обязательно соберите подробный анамнез, выявите / исключите красные флаги и расспросите пациента, как его симптомы повлияли на его функцию.
Неврологическая оценка
Мануальное тестирование следующих мышц:
- Лестничные мышцы.
- Большая и малая грудные мышцы.
- Мышца, поднимающая лопатку.
- Грудино-ключично-сосцевидная мышца.
- Передняя зубчатая мышца.
Специальные тесты
- Тест Рооса: пациент отводит руки под углом 90°, а терапевт оказывает давление на лопатку в то время, как пациент разжимает и сжимает пальцы. Если симптомы СВА воспроизводятся в течение 90 секунд, тест является положительным.
- Тест Адсона: пациента просят повернуть голову в пораженную сторону и приподнять подбородок. Если пульс на лучевой артерии с этой стороны отсутствует или уменьшается, то тест считается положительным (сосудистый компонент сосудисто-нервного пучка сдавливается лестничной мышцей или шейным ребром).
- Тест Райта: рука пациента в гиперабдукции. Если с этой стороны наблюдается уменьшение или отсутствие пульса, то тест считается положительным (подмышечная артерия сдавливается малой грудной мышцей или клювовидным отростком из-за натяжения сосудисто-нервного пучка).
- Релиз Кириакса: пациент сидит или стоит. Экзаменатор стоит позади пациента и держит его за предплечья (локти при этом располагаются под углом 80 градусов сгибания, а предплечья и запястья находятся в нейтральном положении). Экзаменатор наклоняет туловище пациента кзади и пассивно приподнимает плечевой пояс. Это положение удерживается до 3 минут. Тест считается положительным, если возникает парестезия и/или онемение (феномен высвобождения) или другие симптомы.
- Надключичное давление: пациент сидит, руки располагаются по бокам туловища. Экзаменатор кладет пальцы на верхнюю часть трапециевидной мышцы, а большой палец — на переднюю лестничную мышцу у первого ребра. Затем экзаменатор сжимает пальцы и удерживает это положение в течение 30 секунд. Если есть воспроизведение боли или парестезии, то тест считается положительным. Это касается сдавления плечевого сплетения в области межлестничного пространства.
- Реберно-ключичный маневр: этот тест может быть использован как для выявления неврологического, так и для сосудистого сдавления. Пациент отводит плечи назад и сгибает подбородок. Уменьшение симптомов означает, что тест является положительным — нейрогенный компонент сосудисто-нервного пучка сдавлен.
- Тесты натяжения плечевого сплетения: эти тесты предназначены для воздействия на неврологические структуры верхней конечности. Плечо, локоть, предплечье, запястье и пальцы удерживаются в определенном положении, чтобы создать нагрузку на определенный нерв (смещение нерва), и дальнейшее изменение положения каждого сустава выполняется с целью структурной дифференциации.
- Ротация и латерофлексия: тест проводится в положении пациента сидя. Шейный отдел позвоночника пассивно и максимально поворачивается в сторону от тестируемой стороны. Сохраняя это положение, шейный отдел мягко сгибается, перемещая ухо к груди. Тест считается положительным, если латерофлексия заблокирована.
Для оценки пациентов с СВА можно выполнить электронейромиографию (ЭНМГ). Сосудистые СВА могут быть идентифицированы с помощью венографии и артериографии.
Помимо электрофизиологических исследований можно проводить визуализацию. Рентгенография шейного отдела позвоночника и грудной клетки важна для выявления костных аномалий (таких как шейные ребра или «удлиненные поперечные отростки C7 позвонков»).
Первые признаки, симптомы опухолей грудной полости
Длительное время раковые поражения грудной полости не имеют симптомов. По мере увеличения опухолей в размерах могут появиться три группы признаков:
- симптомы сдавления соседних с пораженным органов, признаки прорастания рака в ткани и соседние органы;
- общие симптомы рака грудной полости;
- специфические признаки, типичные для определенного новообразования.
Среди ключевых признаков опухолей грудной полости можно выделить общие симптомы:
- развитие одышки при нагрузке или в покое;
- появление кашля с мокротой, которая может окрашиваться кровью;
- боль во время глубоких вдохов или выдохов;
- шумы, хрипы при дыхании;
- частые бронхиты, пневмонии;
- нарушение общего состояния – потеря веса, отсутствие аппетита, выраженная слабость, тошнота.
Для отдельных видов рака типичны особые симптомы – дисфагия (нарушение глотания), кожный зуд, снижение уровня глюкозы в крови.
Дефекты грудины
Дефекты грудины можно разделить на 4 типа и все являются редкими: грудная эктопия сердца, шейная эктопия сердца, торакоабдоминальная эктопия сердца и расщепление грудины. Торакальная эктопия сердца представляет собой аномалию расположения сердца вне грудной клетки, и сердце совершенно не защищено плотными костными тканями. Выживаемость пациентов с грудной эктопия сердца очень низкая.Описано только три удачных случая оперативного лечения из 29 операций с этой аномалией.
Шейная эктопия сердца отличается от грудной только локализацией аномального расположения сердца. Как правило, такие пациенты не имеют шансов на выживаемость. У пациентов с торакоабдоминальной эктопией сердце расположены книзу грудины. Сердце покрыто мембраной или тонкой кожи. Смещение сердца вниз является результатом полулунного дефекта перикарда и дефекта диафрагмы. Нередко также бывают дефекты брюшной стенки.
Расщелина грудины является наименее серьезной из 4 аномалий, потому что сердце почти закрыто и находится в нормальном положении. Поверх сердца имеется частичное или полное расщепление грудины, причем частичное разделение встречается чаще, чем полное расщепление. Ассоциации с пороками сердца при этой аномалии встречаются достаточно редко. У большинства детей, расщепление грудины обычно не вызывает особо заметных симптомов. В отдельных случаях, возможны респираторные симптомы в результате парадоксального движения дефекта грудины. Основным показанием для проведения хирургического лечения является необходимость обеспечить защиту сердца.